- ¿Cuál es la eficacia del tratamiento psicológico, farmacológico y combinado en el manejo de la depresión que no responde al tratamiento en niños y adolescentes?
- ¿Cuál es la eficacia y seguridad de la terapia electroconvulsiva en el manejo de la depresión grave y que no responde al tratamiento en niños y adolescentes?
- ¿Cuál es la eficacia y seguridad de la estimulación magnética transcraneal en el manejo de la depresión que no responde al tratamiento en niños y adolescentes?
No existe una definición consensuada de cuándo debe considerarse resistente una depresión en la infancia y adolescencia. Aunque siguiendo los criterios de la depresión mayor en los adultos podríamos considerarla como aquella que no mejora tras dos o más períodos de tratamiento con fármacos de acción antidepresiva contrastada, administrados en dosis terapéuticas y durante el tiempo adecuado, solo un ensayo realizado en adolescentes la ha definido de esta forma (234).
Lo más habitual en la literatura científica en esta población es que se consideren con depresión resistente a aquellos que no responden al menos a un tratamiento psicológico y/o farmacológico con adecuada dosis, duración y cumplimiento en el episodio concreto (235, 236). Atendiendo a este criterio, aunque existen varios tratamientos efectivos para la depresión en niños y adolescentes, un número apreciable no muestran una buena respuesta al abordaje terapéutico inicial (alrededor del 30-40 %). Este grupo de pacientes es particularmente importante porque tienen una alta probabilidad de recurrencia en la edad adulta (237) y más problemas de relación con familiares e iguales, peor rendimiento académico, mayor afectación del funcionamiento social, y mayores tasas de suicidio que los pacientes que sí responden a un primer tratamiento (81, 238, 239). Pese a ello, hay pocos estudios y evidencias sobre el manejo de la depresión resistente en población infanto-juvenil.
11.1. Tratamiento psicológico y farmacológico
Evidencia científica
Se ha localizado una revisión sistemática cuyo objetivo fue evaluar el papel de diferentes estrategias farmacológicas y psicológicas en el manejo de la depresión resistente en adolescentes (236), que incluye estudios publicados entre 1988 y 2011. No se ha recuperado evidencia posterior.
Esta revisión incluyó 8 estudios (N=411), aunque solo dos de ellos fueron ECA (el resto fueron ensayos abiertos). Los criterios para considerar resistencia fueron diferentes en los estudios, y también los tratamientos evaluados (tabla 24).
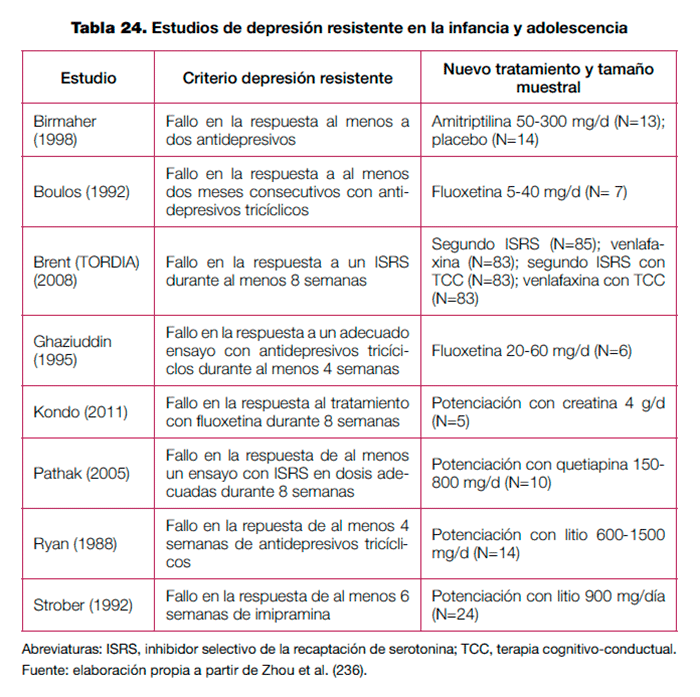
De los 6 ensayos abiertos, cuatro definieron depresión resistente como el fracaso en la respuesta a un tratamiento con antidepresivos tricíclicos durante al menos 4-6 semanas. Los otros dos fueron realizados en adolescentes que no respondieron al menos a 8 semanas de tratamiento con un ISRS, con muestras muy pequeñas (Pathak 2005, N=10; Kondo 2011, N=5), encontrando el primero de ellos respuesta positiva en 7 de los 10 pacientes al tratamiento de potenciación del ISRS con quetiapina. Los efectos adversos más frecuentes fueron sedación y aumento de peso.
Los dos únicos ECA evaluados fueron:
- Birmaher et al. (1998): compararon durante 10 semanas amitriptilina frente al placebo en 27 adolescentes que no habían respondido al menos a 2 antidepresivos, encontrando una alta respuesta en ambos grupos, pero sin diferencias significativas entre los pacientes tratados con amitriptilina y aquellos tratados con placebo.
- TORDIA (2008): estudio multicéntrico realizado en 334 adolescentes (12-18 años) con diagnóstico principal de episodio depresivo mayor, de intensidad moderada-grave, que no respondieron a un tratamiento adecuado con un ISRS durante al menos 8 semanas, comparando la efectividad de 4 grupos de tratamiento activo durante otras 12 semanas: cambio a otro ISRS distinto, cambio a venlafaxina, cambio a otro ISRS + TCC (incluyendo sesiones familiares), y cambio a venlafaxina + TCC (incluyendo sesiones familiares).
Teniendo en cuenta todos los estudios, Zhou et al. (236) encontraron que la tasa global de respuesta (medida como reducción de al menos un 50 % en la puntuación de síntomas en la CDRS-R, HAMD o ICG) para los tratamientos activos fue del 46 % (IC 95 % 33-59) y cuando se analizaron solo los ECA fue de 53 % (IC 95 % 38-67). Sin embargo, dada la variabilidad en sus diseños y las estrategias terapéuticas evaluadas (que incluyen algunos estudios que definen como depresión resistente a pacientes que no responden al tratamiento con antidepresivos tricíclicos, algunos en los que se trató con fluoxetina y otros con distintos potenciadores –creatina, quetiapina, litio-), este resultado agregado es clínicamente cuestionable y debe ser interpretado con cautela.
baja
baja
Resumen de la evidencia
| Calidad baja |
La evidencia sugiere que en adolescentes que no responden a un tratamiento inicial adecuado con un ISRS, el cambio a otro ISRS o venlafaxina podría conseguir una respuesta clínica en una proporción considerable de ellos (40%), y que la combinación de TCC y ese nuevo tratamiento farmacológico parece mostrar una tasa de respuestas significativamente mayor que el cambio a la medicación sola (55 %). No se encontraron diferencias en la tasa de respuestas entre que el cambio de medicación fuese a otro ISRS o a venlafaxina; no obstante, la frecuencia de efectos adversos fue significativamente mayor con esta última (cardiovasculares y dermatológicos) (236, 240). |
De la evidencia a las recomendaciones
Los aspectos que han determinado la dirección y la fuerza de esta recomendación han sido los siguientes:
1. Valor de las variables consideradas
Las variables consideradas críticas e importantes por el grupo elaborador (por orden de importancia) fueron: estado funcional, mejoría de síntomas depresivos, remisión, ideación y efectos adversos relacionados con el suicidio, y abandono del tratamiento.
2. Calidad global de la evidencia
La calidad global de la evidencia para las estrategias psicológicas y farmacológicas es baja. Hay pocas investigaciones sobre el manejo de la depresión que no responde al tratamiento en población infanto-juvenil. La revisión sistemática analizada incluye 8 estudios, realizados únicamente sobre adolescentes (N= 411, de los que el 81 % son del estudio TORDIA). La definición de depresión resistente que consideran es amplia, incluyendo a aquellos que no han mostrado respuesta al menos a un tratamiento farmacológico o psicológico para la depresión con dosis, duración y cumplimiento adecuados en el episodio particular (en adultos suelen requerirse al menos dos tratamientos fallidos para ser considerada depresión resistente). En todos ellos la resistencia de la depresión se estableció en función de la ausencia de respuesta a uno o más tratamientos farmacológicos. No se localizaron estudios que aborden la eficacia de distintas estrategias terapéuticas en casos de no respuesta a un tratamiento psicológico o combinado inicial.
De tales estudios, solo 2 son ECA y el resto son abiertos, de calidad metodológica inferior. De los 6 ensayos abiertos, 4 son estudios antiguos que definen depresión resistente como el fracaso en la respuesta a un tratamiento con antidepresivos tricíclicos, y las evidencias disponibles sobre la efectividad de los tricíclicos en el tratamiento de la depresión en esta población cuestionan actualmente calificar tales resultados como depresión resistente. Los otros dos estudios, más recientes, fueron realizados en adolescentes que no respondieron al tratamiento con un ISRS, con muestras muy pequeñas (de 10 y 5 pacientes).
El estudio de depresión resistente en esta población de mayor calidad hasta la fecha es el TORDIA, realizado en adolescentes con depresión mayor moderada-grave que no respondieron a un tratamiento inicial adecuado con un ISRS, y comparando a continuación la efectividad de 4 grupos de tratamiento activo: cambio a otro ISRS, cambio a venlafaxina, cambio a otro ISRS + TCC (incluyendo sesiones familiares), y cambio a venlafaxina + TCC (incluyendo sesiones familiares).
3. Balance entre beneficios y riesgos
Aunque existen varios tratamientos efectivos para la depresión en niños y adolescentes, se ha estimado que un número apreciable (alrededor del 30-40 %) no muestran una adecuada respuesta al abordaje terapéutico inicial. Este grupo de pacientes presenta mayor afectación general, con peor rendimiento académico y más problemas de relación con familiares e iguales, mayor gravedad, tasas más altas de suicidio, y alto riesgo de recurrencia en la edad adulta (236).
En estos casos de no respuesta a un tratamiento inicial estaría indicado en primer lugar:
- Revisión del diagnóstico.
- Revisión de las condiciones del tratamiento realizado (por ej., en caso de que haya incluido un tratamiento psicológico revisar su calidad, la frecuencia y el número de sesiones, u otros factores que puedan haber influido en sus resultados; en caso de que haya incluido un tratamiento farmacológico revisar si se ha realizado a dosis adecuadas y durante un período de tiempo suficiente, o las posibles interacciones con otros fármacos).
- Verificación y potenciación de la conciencia de enfermedad, motivación al cambio y adherencia al tratamiento.
- Valoración de exposición a factores vitales estresantes que puedan interferir en la recuperación. Considerar factores de riesgo individuales, familiares, escolares o del grupo de iguales.
- Revisión de posible comorbilidad con otras enfermedades médicas u otros trastornos psíquicos: ansiedad, distimia, abuso de sustancias, TDAH, trastornos de conducta, trastornos de la conducta alimentaria, TOC o trastornos de la personalidad.
Una vez controlados tales factores, la actitud terapéutica a seguir estaría principalmente determinada por la gravedad de la sintomatología depresiva residual -leve o moderada/grave-, el tratamiento previo realizado -psicológico, farmacológico o combinado- (y en caso de haber padecido otros episodios, el historial terapéutico previo), las opciones de tratamiento disponibles en cada situación particular, y las preferencias de los pacientes y familiares sobre ellas.
Según los resultados del estudio TORDIA, para los adolescentes con depresión moderada-grave que no han respondido a un primer tratamiento farmacológico con un ISRS, el cambio a otro ISRS o a venlafaxina podría conseguir una respuesta clínica en una proporción considerable de ellos (40%). Además, la combinación de TCC y un cambio a otro ISRS podría mostrar una buena respuesta clínica en algo más de la mitad de los casos, con una efectividad significativamente mayor que únicamente cambiar de ISRS (cuya eficacia con respecto al cambio a venlafaxina sería similar y con menos efectos adversos).
4. Valores y preferencias de pacientes y/o cuidadores
No hay estudios que hayan evaluado las preferencias de los pacientes y sus cuidadores sobre la actitud terapéutica a seguir tras el fracaso a un tratamiento inicial.
En su ausencia, la falta de respuesta a un tratamiento psicológico inicial podría facilitar la aceptación del paciente y sus familiares a cambiar o a asociar un tratamiento farmacológico, siempre que estuviese indicado por la intensidad de la afectación, y tanto más cuanto mayor sea la gravedad del cuadro clínico.
Alternativamente, la falta de respuesta a un primer tratamiento de tipo farmacológico podría condicionar la aceptación de un nuevo tratamiento con medicación, especialmente si no se ha ofrecido una adecuada explicación inicial sobre las posibilidades terapéuticas, y sobre todo si el paciente ha padecido efectos adversos derivados de su uso, lo que subraya la necesidad de una titulación de dosis adecuada y un cuidadoso registro de su aparición. Además, dicha falta de respuesta podría favorecer la aceptación de asociar un tratamiento psicológico.
5. Uso de recursos y costes
No se ha localizado ningún estudio que evalúe el coste-efectividad de las diferentes estrategias disponibles para el tratamiento de la depresión resistente en niños y adolescentes.
6. Otras consideraciones
La GPC del NICE (21) recomienda, dentro de su propuesta de modelo escalonado de tratamiento como primera línea el tratamiento psicológico (4-6 sesiones), seguido o asociado a fluoxetina cuando la depresión no responde y no hay presencia de factores de riesgo/mantenimiento asociados. Si no hay respuesta con fluoxetina o el tratamiento es mal tolerado recomienda el cambio a sertralina o citalopram. Sugiere el uso de la TEC excepcionalmente en casos de depresión grave y con riesgo vital.
Teniendo en cuenta todo lo anterior, el grupo de trabajo de esta GPC concluye:
Aunque no se ha localizado ningún estudio que aborde la eficacia de distintas estrategias terapéuticas en casos de no respuesta a un tratamiento psicológico inicial, pero considerando la necesidad de guiar a los clínicos en su enfoque de tratamiento:
- En depresión leve, se podrían considerar como opciones realizar un nuevo tratamiento psicológico con alguno de los que disponen de más evidencias en este grupo de edad (TCC o TIP) o cambiar a/ o asociar un tratamiento farmacológico con ISRS.
- En depresión moderada recomienda cambiar a/ o asociar un tratamiento farmacológico con un ISRS.
En los adolescentes que no responden a un tratamiento farmacológico inicial con un ISRS a dosis y duración adecuadas recomienda a continuación como opciones:
- Tratamiento farmacológico:
- el cambio a otro ISRS podría resultar en respuesta clínica en una proporción relevante de pacientes (40 % en estudio TORDIA).
- no hay datos que apoyen la utilización consecuente de antidepresivos tricíclicos (por no demostrar efectividad) ni de venlafaxina
(por presentar una efectividad similar a la de los ISRS pero con mayor frecuencia y gravedad de efectos adversos).
- Tratamiento combinado:
- La asociación de terapia cognitivo-conductual y un cambio a otro ISRS es efectiva en un número apreciable de pacientes (55 % en estudio TORDIA), y significativamente más beneficiosa que únicamente cambiar a otro ISRS.
Es importante reseñar que para valorar la eficacia del nuevo tratamiento farmacológico es necesario que sea realizado a dosis adecuadas y durante un período suficiente de tiempo. Consideraciones similares se aplican al tratamiento psicológico. En el estudio TORDIA, sobre cuyos resultados se basan las principales consideraciones de este apartado, la TCC fue realizada por profesionales con experiencia previa en dicho tratamiento, de acuerdo a manual y supervisada. Las sesiones se realizaron semanalmente y durante 60-80 minutos, e incluyeron algunas que implicaron también a los padres. Algunas evidencias sugieren que los resultados obtenidos podrían no ser aplicables en condiciones diferentes a las expuestas.
La importante afectación y continuidad a la edad adulta que implica la depresión resistente en niños y adolescentes plantea considerar como opción terapéutica la derivación a un hospital de día o unidad de hospitalización adecuados a estos grupos de edad. Ello debería valorarse especialmente en casos de depresión grave, con riesgo suicida, asociada a comorbilidades, o con factores ambientales de riesgo relevantes (por ejemplo, disfunción familiar, desadaptación escolar o con iguales, o falta de grupo de apoyo). Sus beneficios principales serían permitir una observación y estudio más detallados del paciente, así como de su cumplimentación y respuesta al tratamiento, sin la influencia inmediata de posibles condicionantes externos de la sintomatología, y en un entorno de mayor seguridad para el mismo.
11.2. Terapia electroconvulsiva (TEC)
La TEC consiste en provocar, con finalidad terapéutica, una crisis comicial generalizada a través de la estimulación del sistema nervioso central. Un dispositivo de energía eléctrica envía impulsos de bajo voltaje al cerebro que causan una convulsión tónico-clónica generalizada, controlada en todos sus parámetros. Hoy en día se realiza bajo un breve control anestésico, con miorrelajación, ventilación artificial y mediante uso de la estimulación eléctrica con aparatos computarizados modulares que monitorizan electroencefalográficamente la convulsión inducida por una onda de pulsos breves. De esta manera se logra precisar una mínima intensidad en la estimulación eléctrica con una disminución de los efectos secundarios cognitivos y una reducción drástica de las complicaciones asociadas al tratamiento.
Aunque su eficacia en el tratamiento de la depresión mayor grave ha sido probada en adultos, su utilización es controvertida en población infantojuvenil (241), estando regulada por disposiciones legales en varios países, y en la práctica es muy infrecuente en pacientes menores de 17 años.
Evidencia científica
No hay ECA ni estudios de adecuada calidad metodológica que evalúen la efectividad de la TEC en esta población, restringiéndose fundamentalmente a informes o series de casos de pacientes con 14 o más años que padecen depresión mayor grave resistente, casi siempre con alguna comorbilidad, múltiples tratamientos y hospitalizaciones previas.
Una revisión sistemática del año 2013 realizada por Lima et al. (242) presenta datos globales sin diferenciarlos en función de las patologías (depresión, esquizofrenia y trastorno bipolar). Para dar respuesta a este apartado se han tenido en cuenta fundamentalmente el documento de la AACAP del año 2004 (243) y series de casos publicadas con posterioridad sobre el empleo de la TEC para el tratamiento de la depresión mayor resistente en adolescentes (244-246).
Los parámetros prácticos para su uso en adolescentes propuestos por la AACAP siguen siendo considerados de referencia desde el punto de vista clínico, y establecen entre sus indicaciones la depresión mayor grave y persistente, precisando que también es necesario (243):
- Que los síntomas sean graves, persistentes y significativamente discapacitantes, lo que puede incluir síntomas que comprometan la vida como negarse a comer y beber, psicosis o intencionalidad suicida graves.
- Y además una falta de respuesta al menos a dos ensayos de tratamiento farmacológico en asociación a tratamientos psicológicos adecuados, lo que puede requerir la observación previa del paciente en un medio hospitalario.
de expertos
muy baja
muy baja
Resumen de la evidencia
| Calidad muy bajaConsenso de expertos |
El uso de la TEC en niños y adolescentes con depresión es controvertido e infrecuente. No existe evidencia sobre su empleo en niños, y en adolescentes es muy limitada, con pocos estudios y de muy baja calidad (estudios retrospectivos y series de casos). En base a estos datos disponibles, la TEC podría ser un tratamiento efectivo en adolescentes con depresión mayor grave y persistente (con síntomas muy incapacitantes o que puedan poner en riesgo la vida) y que no responden a los tratamientos farmacológicos y psicológicos habituales. Los efectos adversos más frecuentes son cefalea, dolores musculares, náuseas/vómitos, y afectación cognitiva a corto plazo (fundamentalmente alteraciones en la memoria) (82, 243-245). |
De la evidencia a las recomendaciones
Los aspectos que han determinado la fuerza y la dirección de esta recomendación han sido los siguientes:
1. Valor de las variables consideradas
Las variables consideradas críticas e importantes por el grupo elaborador (por orden de importancia) fueron: estado funcional, presencia de síntomas depresivos, remisión, efectos adversos.
2. Calidad global de la evidencia
La calidad global de la evidencia es muy baja. No existen estudios controlados que hayan evaluado el uso de la TEC en niños y adolescentes. La evidencia existente se centra exclusivamente en adolescentes, y son fundamentalmente series de casos, con metodología y variables de resultado evaluadas muy diversas.
3. Balance entre beneficios y riesgos
El balance entre beneficios y riesgos parece favorable a la TEC solo en las indicaciones previstas: adolescentes con depresión grave o persistente, síntomas graves y que produzcan incapacidad significativa (conducta suicida y otras conductas que puedan poner en riesgo la vida) y fallo reiterado a alternativas terapéuticas. Entre los principales efectos adversos destacan la posible afectación cognitiva (fundamentalmente memoria y nuevos aprendizajes) y cabe tener en cuenta que se desconoce el impacto de la TEC en un cerebro en desarrollo. También es necesario considerar los efectos adversos derivados de la anestesia general.
Debido al perfil de efectos adversos y la falta de evidencia, no debiera ser empleada en niños.
4. Valores y preferencias de los pacientes y/o sus cuidadores
No se han localizado estudios cualitativos que hayan abordado las perspectivas de los adolescentes con depresión y sus familiares con respecto al uso de la TEC.
Debido a la imagen pública negativa sobre la TEC, en caso de considerarse su uso, los profesionales deben implicar de forma intensiva a los pacientes candidatos y sus familiares en la toma de decisiones, con especial énfasis en aportar toda la información necesaria de forma detallada, y aclarar en base a las evidencias disponibles cualquier duda o temores que puedan plantear.
5. Uso de recursos y costes
No se ha localizado evidencia al respecto.
6. Otras consideraciones
El uso de la TEC en jóvenes con depresión es infrecuente y reservado a casos graves y a situaciones de amenaza vital.
La GPC del NICE del año 2005 (82) no recomienda el uso de TEC en niños, y plantea la consideración de su uso en situaciones de riesgo vital y con síntomas intratables y graves, teniendo en cuenta que su uso debería ser extremadamente infrecuente. En la misma línea la GPC CANMAT, también recomienda su uso centrada en las indicaciones previas y con extremada precaución (91).
Por todo ello, el grupo elaborador de esta guía considera que la TEC no debería ser empleada en niños, y su uso podría considerarse de forma excepcional en adolescentes con depresión grave y persistente, con síntomas que provoquen una incapacidad muy significativa o pongan en peligro su vida y no respondan a otros tratamientos. Además, considera que previamente a su indicación debe realizarse una adecuada evaluación física y mental y tratamiento en un entorno hospitalario, y que debiera ser práctica generalizada una segunda opinión e indicación de al menos otro psiquiatra independiente con experiencia en el uso de TEC en jóvenes. Ante la ausencia de estos profesionales, podría ser interesante el establecimiento de algún centro de referencia nacional en el uso de esta técnica en adolescentes.
11.3. Estimulación magnética transcraneal (EMT)
La EMT es un procedimiento no invasivo que actúa sobre la actividad eléctrica cerebral a través de un campo magnético producido por una bobina de estimulación colocada cerca del cuero cabelludo del paciente. El campo magnético puede dirigirse a áreas específicas del cerebro y modular su actividad usando distintas intensidades y frecuencias. Lo más habitual es el empleo de pulsos de alta frecuencia en el córtex prefrontal dorsolateral izquierdo, aunque también se está investigando su aplicación con baja frecuencia en el córtex prefrontal derecho y la aplicación bilateral.
En adultos existe alguna evidencia de su eficacia en depresión grave y resistente en la reducción de síntomas depresivos y remisión, y en general los efectos secundarios son de carácter leve, aunque existe incertidumbre tanto sobre los parámetros de la estimulación (intensidad, frecuencia, aplicación) como en la duración del tratamiento (177). En adolescentes la investigación y evaluación todavía son muy incipientes.
Evidencia científica
Se localizaron dos revisiones sistemáticas recientes que abordaron la EMT en el tratamiento de la depresión mayor resistente en adolescentes (248, 249). La más reciente, incluyó jóvenes y población adulta, aunque los datos se analizaron de forma independiente (248). Para dar respuesta a esta pregunta clínica se ha seleccionado la revisión sistemática realizada por Donaldson et al. en el año 2014 (249), por ser la que incorpora más estudios.
Donaldson et al. (249) teniendo en cuenta los resultados de siete estudios (ensayos abiertos, estudios de casos, series de casos y un ensayo doble ciego con dos participantes; en conjunto incluyeron a 22 adolescentes con diagnóstico de depresión mayor, todos ellos mayores de 14 años), pusieron de manifiesto que:
muy baja
muy baja
muy baja
Resumen de la evidencia
| Calidad muy baja |
La evidencia actual sobre la efectividad de la EMT en adolescentes es muy limitada, siendo necesarias más investigaciones sobre su eficacia, efectos adversos y protocolos óptimos de tratamiento en esta población. Los escasos estudios publicados, aunque sugieren cierta evidencia de eficacia, tienen una baja calidad metodológica, tamaños de muestra muy pequeños y gran heterogeneidad tanto en los parámetros de tratamiento como en los instrumentos de medida de resultados (249). |
De la evidencia a las recomendaciones
Los aspectos que han determinado la fuerza y la dirección de esta recomendación han sido los siguientes:
1. Valor de las variables consideradas
Las variables consideradas críticas e importantes por el grupo elaborador (por orden de importancia) fueron: estado funcional, presencia de síntomas depresivos, remisión, efectos adversos.
2. Calidad global de la evidencia
La calidad global de la evidencia es muy baja. No existen ECA que hayan evaluado la eficacia y seguridad de la EMT en niños y adolescentes con depresión mayor. La evidencia existente deriva de 6 estudios: 3 ensayos abiertos en adolescentes con depresión con tamaños muestrales muy pequeños (N=2-8) y 3 estudios de diseños y diagnósticos mixtos (series de casos y estudios de un caso; N=1-28).
Los estudios en esta población son aun escasos, de baja calidad, realizados sobre un número muy pequeño de adolescentes y con parámetros de tratamiento heterogéneos (número de sesiones, duración e intensidad variables), por lo que no es posible extraer conclusiones válidas sobre su efectividad y seguridad.
3. Balance entre beneficios y riesgos
La EMT parece efectiva y bien tolerada a corto plazo, y podría suponer una alternativa en la depresión que no responde al tratamiento. Además, presenta la ventaja de que no necesita anestesia y se puede emplear en régimen ambulatorio.
En cuanto a la seguridad, los efectos secundarios más frecuentemente experimentados son cefaleas tensionales y molestias en el cuero cabelludo. Los estudios revisados también informaron de casos aislados de hipomanía y crisis convulsiva.
Sin embargo, teniendo en cuenta el escaso número de estudios incluidos y su baja calidad metodológica, la evidencia actual disponible es muy limitada. Además, en la actualidad no existe un protocolo consistente de tratamiento en los estudios evaluados y existe incertidumbre sobre si las dosis aprobadas para los adultos por organismos como la FDA pueden ser extrapolables a los adolescentes.
4. Valores y preferencias de los pacientes y/o sus cuidadores
No se han localizado estudios cualitativos que evalúen las perspectivas de los adolescentes con depresión y sus familiares con respecto al uso de la EMT.
En el estudio participativo realizado, los participantes desconocían la existencia de esta alternativa terapéutica.
5. Uso de recursos y costes
No se han localizado estudios de evaluación económica.
6. Otras consideraciones
La EMT en la actualidad no está incluida en la Cartera de Servicios comunes del Sistema Nacional de Salud, por lo que no está disponible en el sistema sanitario público.
La GPC del NICE (21) no contempla esta modalidad terapéutica. Por su parte, la guía CANMAT (91) la recomienda como tercera línea de tratamiento en depresión resistente (tras tratamiento combinado y cambio de antidepresivo) junto con la TEC, aunque destaca la falta de ECA.
Teniendo en cuenta todo lo señalado, el grupo elaborador de esta GPC no recomienda en la actualidad la EMT para su uso en la práctica clínica en niños y adolescentes con depresión y realiza recomendaciones de investigación al respecto (ver apartado de líneas de investigación futura).
Recomendaciones
| √ | En ausencia de respuesta a un tratamiento inicial estaría indicado, en primer lugar:
|
| √ | En niños y adolescentes con depresión leve que no responden a un tratamiento psicológico inicial, podrían considerarse como opciones el cambio a una nueva intervención psicoterapéutica con alguna de las que disponen de más evidencia en este grupo de edad (terapia cognitivo-conductual o terapia interpersonal), o bien cambiar a/o asociar un tratamiento farmacológico con ISRS [2017]. |
| √ | En niños y adolescentes con depresión moderada que no responden a un tratamiento psicológico inicial, se recomienda cambiar a/o añadir un tratamiento farmacológico con un ISRS [2017]. |
| Fuerte a favor |
En niños y adolescentes con depresión moderada o grave que no responden a un tratamiento inicial con ISRS, se recomienda cambiar a otro antidepresivo del grupo ISRS y asociar terapia cognitivo conductual [2017]. |
| √ | Se sugiere valorar como opción terapéutica, la derivación a un hospital de día o unidad de hospitalización adecuados a estos grupos de edad en la depresión que no responde al tratamiento, especialmente en casos de depresión grave, con riesgo suicida, asociada a comorbilidades, o con factores ambientales de riesgo relevantes (por ejemplo, disfunción familiar, desadaptación escolar o con iguales, o falta de grupo de apoyo) [nueva 2017]. |
| Débil a favor |
La terapia electroconvulsiva únicamente estaría indicada en adolescentes con depresión mayor grave y persistente, con síntomas graves que pongan en peligro su vida y que no respondan a otros tratamientos. Debería ser utilizada de forma excepcional, por profesionales experimentados, tras una adecuada evaluación por parte de un equipo multidisciplinar y tratamiento en un entorno hospitalario [2017]. |
| Fuerte en contra |
No se recomienda la estimulación magnética transcraneal en el tratamiento de la depresión del niño y adolescente, dada la actual falta de evidencia sobre su eficacia en este grupo de edad [nueva 2017]. |
Bibliografía 11. Estrategias en Depresión Mayor que no responde al tratamiento
21. National Institute for Health and Care Excellence. Depression in children and Young people: Identification and management in primary, community and secondary care. London: National Institute for Health and Care Excellence; 2015. [citado 12 ene 2017]. Disponible en: https://www.nice.org.uk/guidance/cg28#.
81. Kovacs M, Goldston D, Gatsonis C. Suicidal behaviors and childhood onset depressive disorder: a longitudinal investigation. J Am Acad Child Adolescent Psychiatry. 1993;32:8-20.
82. National Institute for Health and Care Excellence. Depression in Children and Young People: Identification and Management in Primary, Community and Secondary Care 2005 [citado 05 may 2015]. Disponible en: http://guidance.nice.org.uk/CG28.
91. MacQueen GM, Frey BN, Ismail Z, Jaworska N, Steiner M, Lieshout RJ, et al. Canadian Network for Mood and Anxiety Treatments (CANMAT) 2016 Clinical Guidelines for the Management of Adults with Major Depressive Disorder: Section 6. Special Populations: Youth, Women, and the Elderly. Can J Psychiatry. 2016;61(9):588-603.
177. Grupo de trabajo de la Guía de Práctica Clínica sobre el Manejo de la Depresión en el Adulto. Guía de Práctica Clínica sobre el Manejo de la Depresión en el Adulto. Madrid: Ministerio de Sanidad, Servicios Sociales e Igualdad. Agencia de Evaluación de Tecnologías Sanitarias de Galicia (avalia-t); 2014.
234. Birmaher B, Waterman GS, Ryan ND, Perel J, McNabb J, Balach L, et al. Randomized, controlled trial of amitriptyline versus placebo for adolescents with “treatment-resistant” major depression. J Am Acad Child Adolesc Psychiatry. 1998;37(5):527-35.
235. Fava M. Diagnosis and definition of treatment-resistant depression. Biol Psychiatry. 2003;53(8):649-59.
236. Zhou X, Michael KD, Liu Y, Del Giovane C, Qin B, Cohen D, et al. Systematic review of management for treatment-resistant depression in adolescents. BMC Psychiatry. 2014;14:340.
237. Dunn V, Goodyer IM. Longitudinal investigation into childhood- and adolescence-onset depression: psychiatric outcome in early adulthood. Br J Psychiatry. 2006;188:216-22.
238. Weissman MM. Juvenile-onset major depression includes childhood- and adolescent-onset depression and may be heterogeneous. Arch Gen Psychiatry. 2002;59(3):223-4.
239. Puig-Antich J, Lukens E, Davies M, Goetz D, Brennan-Quattrock J, Todak G. Psychosocial functioning in prepubertal major depressive disorders. II. Interpersonal relationships after sustained recovery from affective episode. Arch Gen Psychiatry. 1985;42(5):511-7.
240. Emslie GJ, Mayes T, Porta G, Vitiello B, Clarke G, Wagner KD, et al. Treatment of Resistant Depression in Adolescents (TORDIA): week 24 outcomes. Am J Psychiatry. 2010;167(7):782-91.
241. Maalouf FT, Atwi M, Brent DA. Treatment-resistant depression in adolescents: review and updates on clinical management. Depress Anxiety. 2011;28(11):946-54.
242. Lima NN, Nascimento VB, Peixoto JA, Moreira MM, Neto ML, Almeida JC, et al. Electroconvulsive therapy use in adolescents: a systematic review. Ann Gen Psychiatry. 2013;12(1):17.
243. Ghaziuddin N, Kutcher SP, Knapp P, Bernet W, Arnold V, Beitchman J, et al. Practice parameter for use of electroconvulsive therapy with adolescents. J Am Acad Child Adolesc Psychiatry. 2004;43(12):1521-39.
244. Zhand N, Courtney DB, Flament MF. Use of Electroconvulsive Therapy in Adolescents With Treatment-Resistant Depressive Disorders: A Case Series. J ECT. 2015;31(4):238-45.
245. Ghaziuddin N, Dumas S, Hodges E. Use of continuation or maintenance electroconvulsive therapy in adolescents with severe treatment-resistant depression. J ECT. 2011;27(2):168-74.
246. Grover S, Malhotra S, Varma S, Chakrabarti S, Avasthi A, Mattoo SK. Electroconvulsive therapy in adolescents: a retrospective study from north India. J ECT. 2013;29(2):122-6.
247. Grover S, Aarya KR, Sharma A. Use of electroconvulsive therapy in an adolescent with systemic lupus erythematosus for management of depression. J ECT. 2013;29(3):e50-1.
248. Leggett LE, Soril LJ, Coward S, Lorenzetti DL, MacKean G, Clement FM. Repetitive Transcranial Magnetic Stimulation for Treatment-Resistant Depression in Adult and Youth Populations: A Systematic Literature Review and Meta-Analysis. Prim Care Companion CNS Disord. 2015;17(6).
249. Donaldson AE, Gordon MS, Melvin GA, Barton DA, Fitzgerald PB. Addressing the needs of adolescents with treatment resistant depressive disorders: a systematic review of rTMS. Brain Stimul. 2014;7(1):7-12.






