Preguntas a responder:
- ¿Cuáles son los criterios diagnósticos de la depresión mayor en niños y adolescentes?
- ¿Con qué otras manifestaciones es preciso realizar el diagnóstico diferencial?
5.1. Diagnóstico clínico de la depresión mayor
El diagnóstico debe realizarse mediante entrevista clínica y no ser derivado únicamente de cuestionarios, ya que estos por sí solos no permiten la realización de un diagnóstico individual. Deberán emplearse técnicas específicas, tanto verbales como no verbales, debido a la existencia de posibles limitaciones cognitivas y de verbalización en este grupo de edad. Así, los niños pequeños suelen tener dificultades para reconocer algunos síntomas o para comunicar sus ideas y pensamientos, lo que podría impedir un correcto diagnóstico. Para completar la evaluación psicopatológica, es imprescindible la información aportada por los padres y por el entorno escolar.
La fenomenología básica de la depresión mayor en niños y adolescentes es similar a la de los adultos, aunque con algunas variaciones relacionadas con el nivel madurativo. En estas etapas, por ejemplo, la irritabilidad constituye un síntoma característico de la depresión, y también varía la frecuencia de los distintos síntomas. Las principales manifestaciones sintomáticas están marcadas por la edad del niño, y pueden agruparse según su desarrollo evolutivo (60-62).
Así, los trastornos depresivos en edad preescolar (3-6 años) presentan los mismos síntomas típicos que caracterizan a la depresión más tardíamente, aunque con las manifestaciones que corresponden a su nivel de desarrollo, siendo los más frecuentes la tristeza o malhumor, y los problemas de apetito y con el sueño, y el más específico la anhedonia (63, 64). El infradiagnóstico e infratratamiento son los mayores problemas en los niños de estas edades, en parte debido a su limitada capacidad para comunicar emociones y pensamientos negativos mediante el lenguaje, por lo que con cierta frecuencia los síntomas más obvios para su detección son los que clásicamente se denominaban “equivalentes depresivos” o relacionados con el concepto de “depresión enmascarada” (quejas somáticas, regresión, juegos violentos) (tabla 6).
Se ha establecido la existencia de continuidad de la depresión entre la edad preescolar y la edad escolar, sugiriendo que la primera es una manifestación temprana del posterior trastorno depresivo en la infancia (64).
Los trastornos depresivos entre los adolescentes tienen a menudo un curso crónico, con remisiones y recurrencias. Aunque la mayoría de los episodios depresivos remiten en unos meses (7-9 meses de media en pacientes derivados para atención clínica, pero pueden ser menos en muestras comunitarias no clínicas) (6), la frecuencia de recurrencias es alta (un 40 % en los primeros dos años y de alrededor del 50 % a los 5 años) (65), y también la continuidad en la edad adulta (hasta el 60 %, (53). Las posibilidades de recurrencia son mayores si el episodio depresivo inicial es grave, si existen comorbilidades, si ha habido episodios previos, si no hay respuesta al tratamiento inicial o es parcial, y si existen factores individuales o familiares de riesgo (6, 66).
Más del 70 % de los niños y adolescentes con trastornos depresivos no han sido diagnosticados correctamente ni reciben el tratamiento adecuado (67). Las razones podrían ser varias:
-
- Distintas manifestaciones clínicas de la depresión en niños que en adultos o presentaciones atípicas.
- Mayor dificultad de los niños y adolescentes para definir la tristeza y otros síntomas depresivos y dificultades de comunicación con los allegados sobre estados emocionales.
- No creencia entre los padres o familiares de la existencia de depresión en estas edades, no querer reconocerla por el estigma que produce o creer que podría deberse a un fracaso como educadores, aunque no sea cierto.
- Falta de formación o entrenamiento adecuado en la evaluación de niños y adolescentes con problemas mentales por parte de los profesionales
sanitarios. - Ausencia de criterios clasificatorios específicos para la infancia y adolescencia.
- Existencia de diferencias culturales que afectan no solo a la manifestación y experiencia de la depresión, sino también a la búsqueda de ayuda, la comunicación médico-paciente y a la percepción de las distintas alternativas terapéuticas.

Una forma particularmente grave de depresión mayor es la depresión con síntomas psicóticos, en la cual el paciente presenta, en ausencia de criterios diagnósticos de otros trastornos psicóticos, alucinaciones o delirios junto con síntomas nucleares propios del trastorno depresivo (ver apartado de Tratamiento de la depresión mayor con síntomas psicóticos).
5.2. Criterios diagnósticos
Los criterios diagnósticos de depresión más utilizados, tanto en la clínica como en la investigación, son los de la Clasificación Estadística Internacional de Enfermedades y Problemas Relacionados con la Salud (CIE-10) y los de la clasificación de la Asociación Americana de Psiquiatría (Manual Diagnóstico y Estadístico, DSM-5).
Clasificación Internacional de Enfermedades, décima revisión (CIE-10)
La CIE-10 (68) clasifica la depresión mayor dentro los trastornos del humor o afectivos (F30-F39). La categoría F32 incluye el episodio depresivo y la F33 la de trastorno depresivo recurrente, y la primera se subdivide a su vez en:
- F32.0 Episodio depresivo leve.
- F32.1 Episodio depresivo moderado.
- F32.2 Episodio depresivo grave sin síntomas psicóticos.
- F32.3 Episodio depresivo grave con síntomas psicóticos.
- F32.8 Otros episodios depresivos.
- F32.9 Episodio depresivo, no especificado.
En cualquiera de los casos, el episodio depresivo debe tener una duración de al menos dos semanas y siempre deben estar presentes como mínimo dos de los tres síntomas considerados típicos de la depresión (tabla 7):
- Ánimo depresivo.
- Pérdida de interés o de la capacidad para disfrutar.
- Aumento de la fatigabilidad.


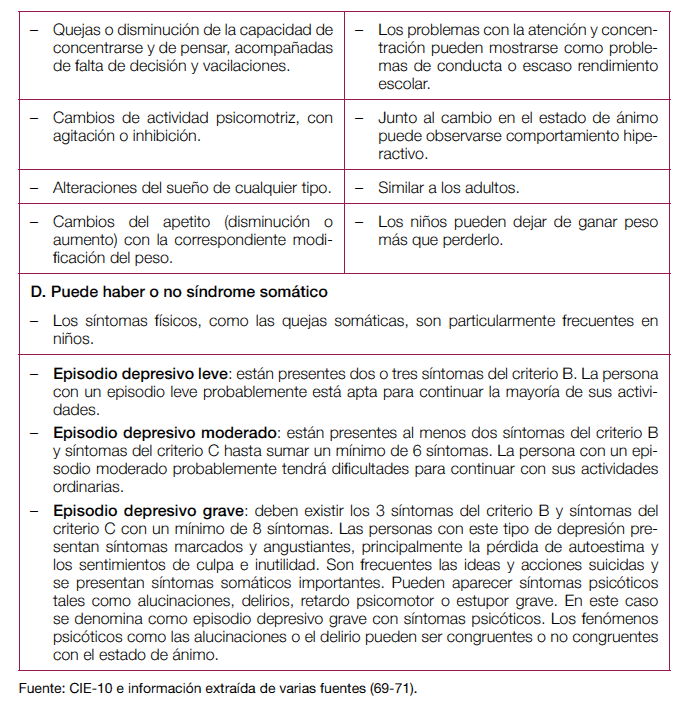
Manual Diagnóstico y Estadístico de la Asociación Americana de Psquiatría, quinta edición (DSM-5)
La quinta edición del DSM divide la anterior clasificación de “trastornos del estado de ánimo” en “trastornos depresivos” y “trastorno bipolar y trastornos relacionados”. El DSM-5 no introduce cambios significativos respecto a los criterios diagnósticos de la anterior edición revisada (DSM-IV-TR) para el episodio de depresión mayor, a excepción de las modificaciones y especificaciones para describir el estado clínico actual que se comentan a continuación. La característica esencial continúa siendo un período de al menos 2 semanas consecutivas en el que la persona manifiesta un mínimo de 5 síntomas de los cuales al menos uno tiene que ser estado de ánimo depresivo o disminución del interés o placer por todas o casi todas las actividades (tabla 9). El trastorno depresivo mayor puede dividirse en leve, moderado o grave, con códigos específicos para la remisión parcial, total o no especificada(ver anexo 1).

Una reacción o proceso de duelo no excluye la existencia de un episodio depresivo mayor, indicando la conveniencia de valorar la presencia de depresión mayor además de la respuesta normal a una pérdida significativa.Se introduce el especificador “con características mixtas” que identifica los cuadros en los que coexisten síntomas depresivos con al menos 3 síntomas maníacos/hipomaníacos de un listado de 7. No obstante, las personas cuyos síntomas reúnan los criterios de manía o hipomanía, tendrán el diagnóstico de trastorno bipolar I o trastorno bipolar II, respectivamente.Otro especificador nuevo hace referencia a los cuadros de depresión mayor que cursan con síntomas ansiosos, en este caso la presencia de al menos 2 síntomas de ansiedad de un listado de 5, hacen a la persona tributaria del especificador “con ansiedad”.
Se cambia la especificación “de inicio en el postparto” por la de “con inicio en el periparto” ampliándose la posible presencia de un cuadro de depresión mayor a la etapa de embarazo, además de las primeras 4 semanas del postparto contempladas anteriormente.
Se traslada la especificación de “crónico” del trastorno depresivo mayor a los trastornos depresivos persistentes (distimia), de modo que, además de la distimia, se contempla la posibilidad de un trastorno depresivo mayor crónico o con episodios intermitentes, excluyéndose la exigencia que planteaba el DSM-IV-TR de que la persona no hubiese sufrido un episodio depresivo mayor durante los 2 primeros años de la alteración.
DSM-5 incluye también nuevas entidades nosológicas en los trastornos depresivos:
- El trastorno de disregulación disruptiva del estado de ánimo (niños y adolescentes hasta 18 años con irritabilidad persistente y frecuentes episodios de descontrol conductual extremo).
- El trastorno disfórico premenstrual (que en el DSM-IV aparecía en el apéndice B).
- La distimia del DSM-IV entra ahora en la categoría de trastorno depresivo persistente, que incluye tanto el trastorno depresivo mayor crónico como el trastorno distímico previo.
5.3. Diagnóstico diferencial
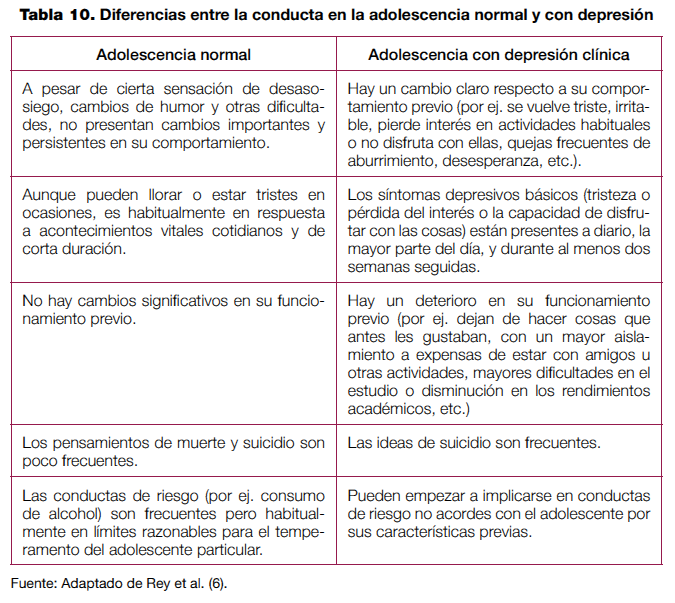
El desarrollo adolescente supone importantes cambios físicos, cognitivos y sociales, que constituyen un reto de adaptación considerable, y favorecen la frecuente aparición de desasosiego, sentimientos de malestar, incomprensión o cambios de humor. Tales manifestaciones suelen remitir con el tiempo conforme se avanza a la edad adulta, pero en estas edades plantean con frecuencia a los clínicos la necesidad de distinguir aquellas expresiones emocionales que son propias de un desarrollo normativo de las que caracterizan un trastorno depresivo. En la tabla 10 se exponen algunas de las principales diferencias entre ellas.
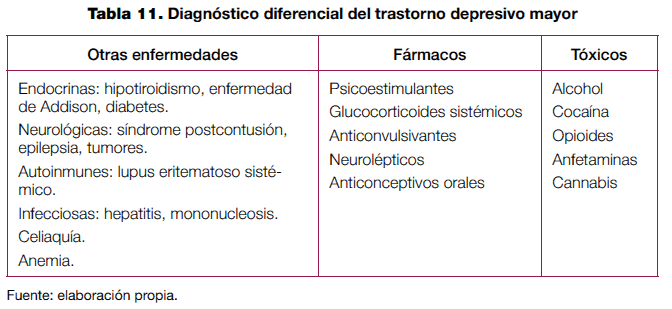
En la tabla 11 se presentan las principales enfermedades médicas que pueden manifestarse con sintomatología depresiva. Es importante tener en cuenta su posible presencia con el fin de realizar las pruebas pertinentes que orienten a estas patologías.
Además, existen fármacos y drogas que pueden causar sintomatología depresiva, y que también han de tenerse en cuenta a la hora de realizar el diagnóstico diferencial. Por todo ello la anamnesis de un niño o adolescente con sintomatología depresiva debe incluir una pregunta sobre los medicamentos que toma o ha estado tomando recientemente, y en los adolescentes en particular debe investigarse la posibilidad de consumo de tóxicos, lo que puede incluir la realización de un test en orina para su detección. En la práctica habitual es poco frecuente que sea necesaria la solicitud de pruebas complementarias adicionales. Entre ellas puede ser oportuno en ocasiones solicitar una analítica de sangre y orina con hemograma completo, glucemia y pruebas de función tiroidea, renal y hepática, que permite valorar la patología orgánica más frecuente que se refiere en la tabla 11. La petición de otro tipo de pruebas complementarias no está justificada de forma rutinaria y debe basarse en la sospecha clínica fundada de algún otro trastorno médico.
En la tabla 12 se muestran los principales trastornos psíquicos con los que habría que hacer el diagnóstico diferencial.

5.4. Comorbilidad
El estudio de la psicopatología infantil ha mostrado que la comorbilidad es una regla más que una excepción (27, 73, 74). En ocasiones dicha comorbilidad resulta de que distintos trastornos pueden compartir los mismos factores de riesgo (por ej. genéticos o psicosociales), mientras que otras veces la presencia de uno de tales trastornos es un factor de riesgo para la aparición de otros.
Estudios clínicos (75, 76) y epidemiológicos (77, 78) muestran que el 40-80 % de los niños y adolescentes con depresión tienen algún otro trastorno psíquico asociado (79), y que al menos el 20-50 % presentan dos o más trastornos comórbidos.
Los diagnósticos comórbidos más frecuentes son el trastorno distímico, los trastornos de ansiedad, los trastornos de conducta y el abuso de sustancias (53, 80). Excepto para el abuso de sustancias, el trastorno depresivo mayor es más probable que ocurra después del comienzo de otros trastornos (53). Ante un cuadro conductual es importante que el clínico tenga siempre en cuenta el trastorno depresivo mayor, ya que la naturaleza y las repercusiones en el entorno del primero pueden hacer pasar por alto un episodio depresivo subyacente.
La presencia de comorbilidades tiene una importante trascendencia en cuanto al pronóstico clínico (condicionando en general una peor respuesta a los tratamientos, mayor persistencia sintomática, mayor tendencia a la cronicidad y mayor riesgo de mortalidad), y un alto coste social (afectando adicionalmente al nivel de funcionamiento en la vida cotidiana e implicando un mayor uso de recursos) (48, 81). En la tabla 13 se presentan las comorbilidades más frecuentes.

Bibliografía 5. Diagnóstico clínico y criterios diagnósticos
6. Rey J, Bella-AwusahTolulope T, Liu J. IACAPAP Textbook of Child and Adolescent Mental Health. 2015. En: Joseph M. Rey. Mood disorders E1 Depression in children and adolescents [Internet]. Geneva: International Association for Child and Adolescent Psychiatry and Allied Professions 2015. [citado 12 ene 2017] [pp 1-36]. Disponible en: http://iacapap.org/wp-content/uploads/E.1-Depression-2015-update.pdf.
27. Avenevoli S, Swendsen J, He JP, Burstein M, Merikangas KR. Major depression in the national comorbidity survey-adolescent supplement: prevalence, correlates, and treatment. J Am Acad Child Adolesc Psychiatry. 2015;54(1):37-44 e2.
48. Lewinsohn PM, Clarke GN. Major depression in community adolescents: age at onset, episode duration, and time to recurrence. J Am Acad Child Adolescent Psychiatry. 1994;33:809-18.
53. Birmaher B, Ryan ND, Williamson DE, Brent DA, Kaufman J, Dahl RE, et al. Childhood and adolescent depression: A review of the past 10 years. Part 1. JAm Acad Child Adolescent Psychiatry. 1996;35(11):1427-39.
60. Harrington R. Affective disorders. Child and Adolescent Psychiatry. 4th ed. Oxford: Blackwel Publising; 2005.
61. Yunes R, Braier M. Depresión en niños y adolescentes. Biblioteca consulta PSI Infancia y Adolescencia [Internet]. Capital Federal - República Argentina: Psygnos web recursos informáticos; 2008 [citado 7 abr 2008]. Disponible en: http://www.psygnos.net/biblioteca/articulos/infancia/yunes_depre.htm.
62. Acuña R, Ausejo M, Cruz MA, Fernández I, Graell M, Herráez C, et al. Recomendaciones para la valoración y tratamiento de la depresión infantojuvenil. Recomendaciones farmacoterapeúticas en Salud Mental. Madrid: Consejería de Sanidad y Consumo de la Comunidad de Madrid; 2006. p. 1-19.
63. Luby JL, Heffelfinger AK, Mrakotsky C, Brown KM, Hessler MJ, Wallis JM, et al. The clinical picture of depression in preschool children. J Am Acad Child Adolesc Psychiatry. 2003;42(3):340-8.
64. Luby JL, Belden AC, Pautsch J, Si X, Spitznagel E. The clinical significance of preschool depression: impairment in functioning and clinical markers of the disorder. J Affect Disord. 2009;112(1-3):111-9.
65. March JS, Silva S, Petrycki S, Curry J, Wells K, Fairbank J, et al. The Treatment for Adolescents With Depression Study (TADS): long-term effectiveness and safety outcomes. Arch Gen Psychiatry. 2007;64(10):1132-43.
66. Curry J, Silva S, Rohde P, Ginsburg G, Kratochvil C, Simons A, et al. Recovery and recurrence following treatment for adolescent major depression. Arch Gen Psychiatry. 2011;68(3):263-9.
67. National Institute of Mental Health. National Institute Of Mental Health Advisory Council Workgroup Report: Blueprint for Change: Research on Child and Adolescent Mental Health. Bethseda, (MC): National Institute of Mental Health; 2001.
68. Trastornos mentales y del comportamiento. En: Décima Revisión de la Clasificación Internacional de Enfermedades CIE-10. Ginebra: OMS; 1996.
69. Birmaher B, Williamson DE, Dahl RE, Axelson DA, Kaufman J, Dorn LD, et al. Clinical presentation and course of depression in youth: does onset in childhood differ from onset in adolescence? J Am Acad Child Adolesc Psychiatry. 2004;43(1):63-70.
70. Weller EB, Weller RA, Danielyan AK. Mood disorders in adolescents. En: Wiener JM, MK D, editors. Textbook of Child and Adolescent Psychiatry. 3rd ed. Washington DC: American Psychiatric Publishing; 2004.
71. Weller EB, Weller RA, Danielyan AK. Mood disorders in prepubertal children. En: Wiener JM, MK D, editors. Textbook of Child and Adolescent Psychiatry. 3rd ed. Washington DC: American Psychiatric Publishing; 2004.
72. Asociación Americana de Psiquiatría. Manual de diagnóstico y estadístico de los trastornos mentales. 5ª ed. Arlington: Asociación Americana de Psiquiatría;
2014.
73. Ulloa RE, Apiquian R, de la Peña F. Comorbilidad en Psiquiatría Infantil. En: Gutierrez JR, Rey F, editors. Planificación Terapéutica de los Trastornos Psiquiátricos del niño y del adolescente. Madrid: SmithKline-Beecham; 2000. p. 1345-54.
74. Carballo J, Figueroa A, García I, Soutullo C, Zalsman G. Trastornos depresivos. Manual de Psiquiatría del niño y del adolescente: Ed. Med. Panamericana; 2010. p. 45-167.
75. Biederman J, Faraone S. Psychiatric co-morbidity among referred juveniles with major depression: fact or artifact? J Am Acad Child Adolescent Psychiatry. 1995;34:579-90.
76. Kovacs M, Feinberg TL, Crouse-Novak M, Paulauskas SL, Pollock M, Finkelstein R. Depressive disorders in childhood. A longitudinal study of the risk for subsequent major depression. Arch Gen Psychiatry. 1984;41:643-9.
77. Anderson JC, McGee R. Co-morbidity of depression in children and adolescent. En: Reynolds WM, Johnson HF, editores. Handbook of depression in children and adolescents. New York: Plenum; 1994.
78. Angold A, Costello EJ. Depressive co-morbidity in children and adolescents. Empirical, theoretical, and methodological issues. Am J Psychiatry. 1993;150(12):1779-91.
79. Ruiz Lozano MJ, Gómez-Ferrer C. Trastornos depresivos en el niño y adolescente. En: Ballesteros C, coord, editors. Práctica Clínica Paidopsiquiátrica Historia Clínica Guías C Clínicas. Madrid: Adalia; 2006. p. 203-9.
80. Angold A, Costello EJ, Erkanli A. Comorbidity. J Child Psychol Psychiatry. 1999;40(1):57-87.
81. Kovacs M, Goldston D, Gatsonis C. Suicidal behaviors and childhood onset depressive disorder: a longitudinal investigation. J Am Acad Child Adolescent Psychiatry. 1993;32:8-20.






