Definición. Diagnóstico y clasificación
La insuficiencia cardiaca se podría definir como una anomalía estructural o funcional del corazón que condiciona un fallo en el aporte del oxígeno necesario a los tejidos, o la necesidad de unas presiones de llenado anormalmente elevadas para hacerlo.1
Desde un punto de vista clínico, y probablemente más práctico, la insuficiencia cardiaca se define como un síndrome en el que los pacientes presentan síntomas y signos típicos (tabla 1).2,3
Como veremos más adelante, estos síntomas y signos, junto a pruebas complementarias, permitirán establecer el diagnóstico de insuficiencia cardiaca.
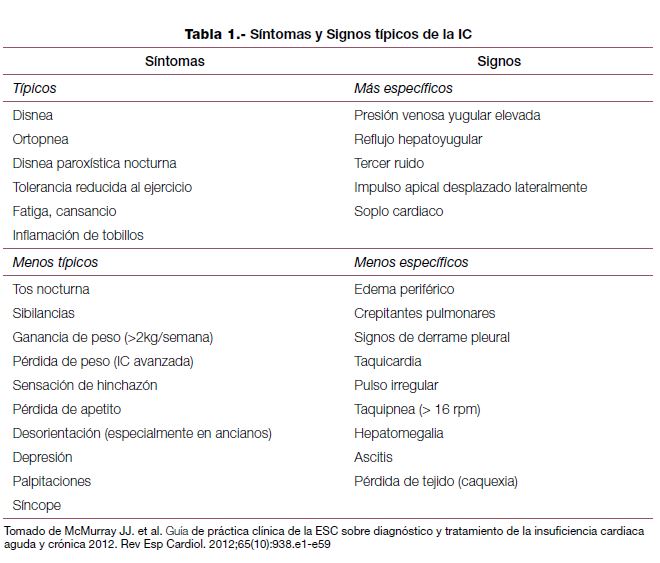
No obstante el diagnóstico de insuficiencia cardiaca se deriva de una cuidadosa historia y exploración sin que exista alguna prueba diagnóstica complementaria que permita la estandarización del mismo1. Por eso se aprecian dificultades a la hora de incluir a los pacientes en los distintos estudios y hasta un 50% de las insuficiencias cardiacas diagnosticadas con signos y síntomas necesitaron otros métodos como ecocardiograma o péptido natriurético para su confirmación3.
El uso del ecocardiograma ha permitido un diagnóstico más preciso de insuficiencia cardiaca al aportar información sobre la función sistólica del ventrículo izquierdo y la presencia de enfermedad cardiaca estructural.
Así, la Sociedad Europea de Cardiología1 establece dos tipos de insuficiencia cardiaca y define el diagnóstico de insuficiencia cardiaca con fracción de eyección reducida si se cumplen las siguientes tres condiciones: la presencia de síntomas típicos de insuficiencia cardiaca, la presencia de signos típicos de insuficiencia cardiaca y objetivarse una fracción de eyección del ventrículo izquierdo reducida. En cambio, para el diagnóstico de insuficiencia cardiaca con fracción de eyección preservada son necesarias cuatro condiciones: la presencia de síntomas típicos de insuficiencia cardiaca, la presencia de signos típicos de insuficiencia cardiaca, una fracción de eyección normal (o ligeramente reducida) con ventrículo izquierdo no dilatado, y por último la presencia de enfermedad cardiaca estructural (hipertrofia del ventrículo izquierdo o dilatación de la aurícula izquierda) y/o disfunción diastólica del ventrículo izquierdo.
De esta forma y a pesar de que existen diversas formas de categorizar el síndorme de la insuficiencia cardiaca, conviene señalar que en muchas ocasiones estas clasificaciones se superponen. En función de la estructura anatómica predominantemente afectada, se puede clasificar en insuficiencia cardiaca derecha o insuficiencia cardiaca izquierda; en función de la repercusión sobre el territorio arterial o venoso periférico en retrógada o anterógrada y en función del gasto cardiaco en insuficiencia cardiaca con bajo gasto o con gasto elevado.
En este momento, una de las clasificaciones más generalizadas se establece en función de la fracción de eyección. Aunque esta clasificación no está libre de dificultades, ya que su estimación depende de la técnica empleada, del método de cálculo y del observador; es la que más se ha utilizado en los criterios de inclusión en los ensayos clínicos publicados4.
La mayoría de los estudios existentes sobre insuficiencia cardiaca con fracción de eyección reducida, incluyen a pacientes con fracción de eyección inferior o igual a 35 o 40%. Estos pacientes son en los que se reconoce el concepto de insuficiencia cardiaca con fracción de eyección reducida1.
Otros ensayos incluyeron a pacientes con insuficiencia cardica y fracción de eyección>40-45%. Algunos de estos pacientes no presentaban una fracción de eyección «completamente normal» (por lo general, se considerara así la >50%)1, sino una ligera depresión de la función sistólica. Para este grupo de pacientes con fracción de eyección completamente normal o ligeramente reducida se acuñó el término de insuficiencia cardiaca con fracción de eyección preservada1.
Los pacientes con fracción de eyección en el intervalo 40-50% representan una zona gris, poco estudiada, al no haber sido incluidos en los principales estuidos pacientes de este rango.
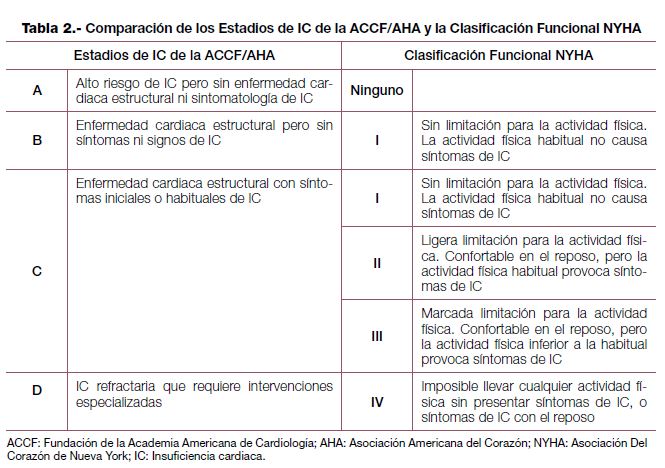
Otra clasificación es la establecida por estadios funcionales, según las limitaciones a la vida diaria que supone la enfermedad, y que ha sido utilizada de forma habitual por las guías de práctica clínica, tanto europea como americana.
En la guía de práctica clínica del American College of Cardiology Foundation y American Heart Association del 20135 establecen una comparación entre los estadios de enfermedad y la clasificación funcional de la New York Heart Association que puede servir de referencia desde un punto de vista didáctico (tabla 2).
Una diferencia importante en la definición de la insuficiencia cardiaca se establece en función del tiempo de evolución de la enfermedad, así se habla de la Insuficiencia cardiaca de novo, en el primer episodio de insuficiencia cardiaca sintomática, y la Insuficiencia cardiaca crónica cuando los pacientes permanecen de manera crónica con síntomas derivados de su disfunción cardiaca. A su vez, la insuficiencia cardiaca crónica se denomina estable cuando estos síntomas no se modifican en el tiempo y se le denomina insuficiencia cardiaca crónica descompensada cuando existe un empeoramiento de la sintomatología de base.
Prevalencia
Se estima que el 1-3% de las personas adultas en los países desarrollados presentan insuficiencia cardiaca, es decir, se calcula unos 23 millones de las personas afectadas6.
La prevalencia de esta enfermedad aumenta exponencialmente con la edad, siendo inferior al 1% antes de los 50 años y duplicándose con cada década hasta superar el 8% en los mayores de 75 años7.
En España sólo se han realizado dos estudios de prevalencia de insuficiencia cardiaca de base poblacional.
El estudio PRICE8 (Prevalencia de insuficiencia cardiaca en España) recoge datos de 15 centros que participaron de manera voluntaria, pertenecientes a 9 comunidades autónomas. La prevalencia de insuficiencia cardiaca encontrada fue del 1,3% entre los 45 y 54 años, del 5,5% entre los 55 y los 64, del 8% entre los 65 y los 75 y del 16,1% entre los mayores de 75. Por otro lado, el estudio EPISERVE9 (Insuficiencia cardiaca en consultas ambulatorias: comorbilidades y actuaciones diagnóstico-terapéuticas por diferentes especialidades) encontró una prevalencia de 4,7% en 2534 pacientes atendidos de manera ambulatoria en consultas de atención primaria, cardiología y medicina interna repartidas por todo el país.
En conjunto los estudios españoles describen cifras de prevalencia mayores que las descritas en otros países occidentales. Probablemente la discordancia de las cifras se deba a las peculiaridades metodológicas de los distintos trabajos, ya que por ejemplo, la participación de centros y pacientes según criterios de conveniencia o voluntariedad podría suponer un sesgo positivo de selección.10
Carga asistencial y económica
En España, al igual que en otros países industrializados, la insuficiencia cardiaca es la primera causa de hospitalización entre los pacientes mayores de 65 años11, llegando a suponer el 3% de todos los ingresos hospitalarios.12
Se calcula que se producen unos 75000 ingresos hospitalarios al año por esta causa, suponiendo el 5% del total de hospitalizaciones. Estas han aumentado en los últimos años, lo que supone un incremento de la carga asistencial y de la utilización de recursos sanitarios13.
Teniendo en cuenta la evolución prevista de la pirámide poblacional en nuestro país14 esta presión sobre los recursos sanitarios es esperable que sea mayor en el futuro.
Se calcula que los gastos derivados de la insuficiencia cardiaca representan entre el 1,5-2% del gasto sanitario del Sistema Nacional de Salud y de éstos la mayor parte, entre el 74-87%, se debe al gasto hospitalario15.
Un estudio reciente, llevado a cabo en centros de atención primaria de la Comunidad de Madrid, ha estimado que el gasto anual en prescripción de medicamentos en un paciente con insuficiencia cardiaca está entre 885-1422 euros, dependiendo de las comorbilidades que presente16.
Hay que señalar que todos estos datos se refieren sólo a costes sanitario directos, a los que habría que añadir los costes no sanitarios y costes indirectos que esta enfermedad conlleva: costes de atención formales, cuidados informales, pérdidas laborales, etc.
Mortalidad y pronóstico
En nuestro país la principal causa de muerte son las enfermedades cardiovasculares, y de éstas la insuficiencia cardica es la tercera más importante después de la cardiopatía isquémica y las enfermedades cerebrovasculares. Según datos del Instituto Nacional de Estadística, en el año 2011 fallecieron 17809 pacientes por insuficiencia cardiaca, siendo la cuarta causa de mortalidad17.
Clásicamente se ha señalado que la supervivencia de los pacientes con insuficiencia cardiaca es alrededor del 50% a los 5 años del diagnóstico18-20.
En España distintos estudios realizados encuentran una mortalidad entre pacientes ambulatorios con insuficiencia cardiaca que va desde el 6% hasta el 37%, dependiendo del tiempo de seguimiento, la edad media y la presencia de comorbilidades21,22.
Por otro lado, en pacientes hospitalizados por insuficiencia cardiaca la mortalidad intrahospitalaria se sitúa alrededor del 10%23,24.
En los últimos 20 años se está percibiendo una reducción de la mortalidad por insuficiencia cardiaca. Un etudio a nivel europeo confirma una tendencia decreciente de las tasas de mortalidad por insuficiencia cardiaca ajustada a la edad. España se encuentra entre los países en los que esta reducción es más marcada25.
Esta disminución parece que se debe a la mejoría del tratamiento de la insuficiencia cardiaca con función sistólica deprimida25 tras la aparición de fármacos como los inhibidores de la enzima convertidora de angiotensina, los betabloqueantes y los antagonistas de aldosterna, y dispositivos como los resincronizadores. Un estudio en Estados Unidos sugiere que el uso de estos tratamientos, siguiendo las recomendaciones de las guías de práctica clínica para el tratamiento de la insuficiencia cardiaca con fracción de eyección deprimida, podría prevenir un número importante de muertes por esta patología26.
Es importante señalar que en los últimos años no se ha modificado la mortalidad en los pacientes con insuficiencia cardiaca en función sistólica preservada, así como la ausencia de avances significativos en el tratamiento de esta entidad.
Recientemente un estudio sugiere mayor disminución de la mortalidad sustityendo en estos pacientes el inhibidor de la enzima convertidora de la angiotensina (o el antagonista del receptor del receptor del angiotensina II), por un fármcao que es una asociación fija de un inhibidor de la neprilesina y un antagonista de los receptores de la angiotensina II27.
Tratamiento
Debido a su condición de enfermedad de larga evolución, existen muchos abordajes y estrategias implicadas en el tratamiento de la insuficiencia cardiaca crónica con disfunción sistólica del ventrículo izquierdo. Desde el punto de vista farmacológico son varios los fármacos que han demostrado un beneficio pronóstico, disminuyendo la mortalidad y los ingresos hospitalarios. Entre éstos encontramos los betabloqueantes, los inhibidores de la enzima convertidora de angiotensina, los antagonistas del receptor de angiotensina II, y los antagonistas del receptor mineralocorticoideo.
La sólida evidencia acumulada en los distintos ensayos clínicos hace que estos fármacos sean la base del tratamiento recomendado1 para estos pacients en las distintas guías de práctica clínica. Es preciso considerar que los estudios que demostraron la efectividad de estos fármacos incluyeron pacientes con fracción de eyección del ventrículo izquierdo <35-40%, por lo que es en este subgrupo concreto de pacientes donde la recomendación terapeútica está plenamente establecida1.
Como se ha comentado antes (apartado «Clasificación» de la introducción) se considera que la función sistólica del ventrículo es completamente normal cuando la fracción de eyección del ventrículo izquierdo es mayor del 50%. Por lo tanto, encontramos un grupo de pacientes que pueden presentar disfución ventricular (fracción de eyección del ventrículo izquierdo 35-50%) en los que el enfoque terapeútico no está claramente establecido. Es precisamente en esta «zona gris» donde se ha enfocado una de las preguntas de esta guía del tratamiento farmacológico en la insuficiencia cardiaca crónica.
Aunque la prevalencia de insuficiencia cardiaca crónica se incrementa con la edad, la población de edad avanzada se encuentra infrarrepresentada en los ensayos clínicos por lo que las recomendaciones de tratamiento para esta población no son apoyadas por evidencias de tan alta calidad; por este motivo se ha revisado el efecto de los fármacos (inhibidores de la enzima convertidora de angiotensina, antagonistas del rece4ptor de la angiotensina II, betabloqueantes y antagonistas del receptor mineralocorticoideo), así como de los desfibriladores automáticos implantables, de eficacia probada en insuficiencia cardiaca con fracción de eyección reducida, para pacientes mayores de 65 años
Por otro lado, constantemente aparecen nuevas moléculas y dispositivos que podrían modificar el curso de la enfermedad o la aparición de complicaciones, y que suscitan cuestiones pertinentes a los profesionales relacionados con el proceso asistencial de esta enfermedad. Así la aparición de nuevos tratamientos dentro de un mismo grupo obliga a compararlos con los antiguos en términos de eficacia y seguridad, como es el caso de la eplerenona.
En este sentido, la aparición reciente de un nuevo fármaco (sacubitrilo/valsartán) postulado como sustituto del inhibidor de la enzima convertidora de la angiotensina (o en su defecto del antagonista del receptor de angiotensina II), en tratamientos que incluyen además betabloqueantes y antagonistas de la aldosterona27, suscita cuestiones sobre su uso e implantación, en ese proceso asistencial de la enfermedad.
Las característica de cronicidad de esta enfermedad ha propiciado que la investigación sobre el propio proceso asistencial y las distintas intervenciones no farmacológicas, como las medidas higiénico-dietéticas, la educación sanitaria o el uso de nuevas tecnologías entre otras, sean fuente potencial de conocimiento, susceptible de mejorar la práctica clínica y es también, objeto de análisis en esta guía de práctica clínica.
Bibliografía 1. Introducción
1. McMurray JJ, Adamopoulos S, Anker SD, Auricchio A, Bohm M, Dickstein K, et al. ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure 2012: The Task Force for the Diagnosis and Treatment of Acute and Chronic Heart Failure 2012 of the European Society of Cardiology. Developed in collaboration with the Heart Failure Association (HFA) of the ESC. Eur Heart J. 2012;33(14):1787-847.
2. Poole-Wilson PA. History, definition, and classification of heart failure. In: Poole-Wilson PA, Colucci WS, Massie BM, et al, eds. Heart failure. Scientific principles and clinical practice. Churchill Livingston, 1997:269–277.
3. Wright SP, Doughty RN, Pearl A, Gamble GD, Whalley GA, Walsh HJ, et al. Plasma amino-terminal pro-brain natriuretic peptide and accuracy of heart-failure diagnosis in primary care: a randomized, controlled trial. J Am Coll Cardiol. 2003;42(10):1793-800.
4. Segovia Cubero J, Alonso-Pulpon Rivera L, Peraira Moral R, Silva Melchor L. Etiología y evaluación diagnóstica en la insuficiencia cardíaca. Rev Esp Cardiol. 2004;57(3):250-9.
5. Yancy CW, Jessup M, Bozkurt B, Butler J, Casey DE, Jr., Drazner MH, et al. 2013 ACCF/AHA guideline for the management of heart failure: a report of the American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines. J Am Coll Cardiol. 2013;62(16):e147-239.
6. Schocken DD, Benjamin EJ, Fonarow GC, Krumholz HM, Levy D, Mensah GA, et al. Prevention of heart failure: a scientific statement from the American Heart Association Councils on Epidemiology and Prevention, Clinical Cardiology, Cardiovascular Nursing, and High Blood Pressure Research; Quality of Care and Outcomes Research Interdisciplinary Working Group; and Functional Genomics and Translational Biology Interdisciplinary Working Group. Circulation. 2008;117(19):2544-65.
7. Mosterd A, Hoes AW. Clinical epidemiology of heart failure. Heart. 2007;93(9):1137-46.
8. Anguita Sanchez M, Crespo Leiro MG, de Teresa Galvan E, Jimenez Navarro M, Alonso-Pulpon L, Muniz Garcia J. Prevalencia de la insuficiencia cardiaca en la población general española mayor de 45 años. Estudio PRICE. Rev Esp Cardiol. 2008;61(10):1041-9.
9. Gonzalez-Juanatey JR, Alegria Ezquerra E, Bertomeu Martinez V, Conthe Gutierrez P, de Santiago Nocito A, Zsolt Fradera I. Insuficiencia cardiaca en consultas ambulatorias: comorbilidades y actuaciones diagnóstico-terapéuticas por diferentes especialistas. Estudio EPISERVE. Rev Esp Cardiol. Rev Esp Cardiol. 2008;61(6):611-9.
10. Sayago-Silva I, Garcia-Lopez F, Segovia-Cubero J. Epidemiology of heart failure in Spain over the last 20 years. Rev Esp Cardiol (Engl Ed). 2013;66(8):649-56.
11. Rodriguez-Artalejo F, Banegas Banegas JR, Guallar-Castillon P. Epidemiología de la insuficiencia cardiaca. Rev Esp Cardiol. 2004;57(2):163-70.
12. Instituto Nacional de Estadística. INEbase. Encuesta de morbilidad hospitalaria 2011; [consultado 26 abril 2016]. Disponible en: http://www.ine.es/dynt3/inebase/index.htm?type=pcaxis&file=pcaxis&path= %2Ft15 %2Fp414 %2F %2Fa2011.
13. Banegas J, Rodríguez-Artalejo F, Guallar-Castillón P. Situación epidemiológica de la insuficiencia cardiaca en España. Rev Esp Cardiol. 2006;6(C):4-9.
14. Instituto Nacional de Estadística. INEbase / Cifras de población y censos demográficos / Proyecciones de población; [consultado 26 abril 2016]. Disponible en: http://www.ine.es/inebaseDYN/propob30278/propob_inicio.htm
15. Oliva J, Jorgensen N, Rodríguez J. Carga socioeconómica de la insuficiencia cardíaca: revisión de los estudios de coste de la enfermedad. Pharmacoeconomics-Spanish Research Articles. 2010;7(2):68-79.
16. Carmona M, Garcia-Olmos LM, Garcia-Sagredo P, Alberquilla A, Lopez-Rodriguez F, Pascual M, et al. Heart failure in primary care: co-morbidity and utilization of health care resources. Fam Pract. 2013;30(5):520-4.
17. Instituto Nacional de Estadística. Fenómenos demográficos. Tablas de Mortalidad; [consultado 26 abril 2016]. Disponible en: http://www.ine.es/jaxi/menu.do?type=pcaxis&path=/t20/p319a/&file=inebase.
18. Ho KK, Pinsky JL, Kannel WB, Levy D. The epidemiology of heart failure: the Framingham Study. J Am Coll Cardiol. 1993;22(4 Suppl A):6a-13a.
19. Mosterd A, Cost B, Hoes AW, de Bruijne MC, Deckers JW, Hofman A, et al. The prognosis of heart failure in the general population: The Rotterdam Study. Eur Heart J. 2001;22(15):1318-27.
20. Stewart S, MacIntyre K, Hole DJ, Capewell S, McMurray JJ. More 'malignant' than cancer? Five-year survival following a first admission for heart failure. Eur J Heart Fail. 2001;3(3):315-22.
21. Anguita Sanchez M. Características clínicas, tratamiento y morbimortalidad a corto plazo de pacientes con insuficiencia cardiaca controlados en consultas específicas de insuficiencia cardiaca. Resultados del Registro BADAPIC. Rev Esp Cardiol. 2004;57(12):1159-69.
22. Pons F, Lupon J, Urrutia A, Gonzalez B, Crespo E, Diez C, et al. Mortality and cause of death in patients with heart failure: findings at a specialist multidisciplinary heart failure unit. Rev Esp Cardiol. 2010;63(3):303-14.
23. Hermida Ameijeiras A, Pazo Nunez M, de la Fuente Cid R, Lado Lado FL, Hernandez Fernandez L, Rodriguez Lopez I. Factores epidemiológicos asociados a la hospitalización por descompensación de la insuficiencia cardiaca.. An Med Interna. 2008;25(6):256-61.
24. Formiga F, Chivite D, Manito N, Casas S, Riera A, Pujol R. Predictors of in-hospital mortality present at admission among patients hospitalised because of decompensated heart failure. Cardiology. 2007;108(2):73-8.
25. Laribi S, Aouba A, Nikolaou M, Lassus J, Cohen-Solal A, Plaisance P, et al. Trends in death attributed to heart failure over the past two decades in Europe. Eur J Heart Fail. 2012;14(3):234-9.
26. Fonarow GC, Yancy CW, Hernandez AF, Peterson ED, Spertus JA, Heidenreich PA. Potential impact of optimal implementation of evidence-based heart failure therapies on mortality. Am Heart J. 2011;161(6):1024-30.e3.
27. McMurray JJ, Packer M, Desai AS, Gong J, Lefkowitz MP, Rizkala AR, et al. Angiotensin-neprilysin inhibition versus enalapril in heart failure. N Engl J Med. 2014; 371(11): 993-1004.






