3.4. Elaboración de novo de HATDC a partir de las recomendaciones de las GPC
Yolanda Álvarez-Pérez, Idoia Gaminde
3.4.1. Introducción
La Toma de Decisiones Compartida se fundamenta en la deliberación entre profesionales sanitarios y pacientes. Actualmente, algunos autores diferencian dos tipos de HATDC: las diseñadas para que los pacientes las utilicen principalmente fuera de la consulta y tomen decisiones de manera independiente (conocidas como Decision aids (DA) y se corresponde con la propuesta de IPDAs presente en el Manual con criterios de evaluación y validación de las HATDC) y las que se elaboran a partir de la observación de encuentros clínicos (conocidas como Conversation Decision Aids-cDA)1,2,3. Esta diferenciación tiene un claro impacto en la forma en la que se elabora una HATDC.
En ambos casos, se debe describir el conocimiento actual sobre un determinado tipo de problema, así como las diferentes opciones para hacerle frente. Se busca dotar a los pacientes de la información relevante para que obtengan un mejor conocimiento sobre su problema de salud y sobre posibles alternativas. También se procura animarlos a implicarse en la toma de decisiones, de forma que les ayude a tomar sus propias decisiones o a prepararse para participar en la Toma de Decisiones Compartida con los profesionales sanitarios.
3.4.2 Elaboración de HATDC
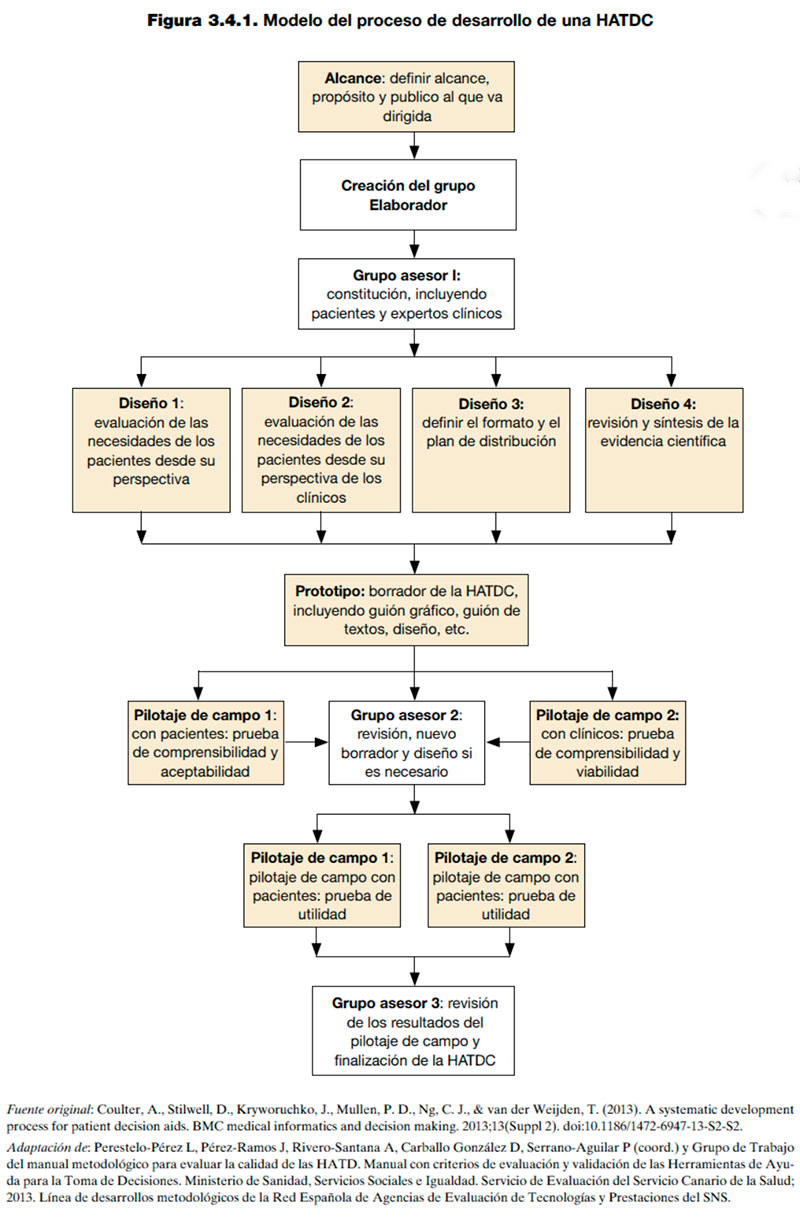
Para el desarrollo de una HATDC a partir de una recomendación se han descrito algunos elementos clave: alcance, diseño y desarrollo de un prototipo mediante un proceso iterativo con pacientes y profesionales sanitarios.
I. Alcance
En base a las especificaciones de la GPC, en la HATDC se debe comentar brevemente su ámbito de aplicación:
- Descripción de la condición o problema de salud.
- Definir la decisión que debe ser considerada.
- Destinatarios específicos.
- Definir qué necesidades de información deben considerarse.
- Marco teórico en el que se basa la información explícitamente identificado, si procede.
II. Creación del grupo Elaborador
Se creará un Grupo Elaborador encargado de evaluar la evidencia a incluir en cada HATDC. Su composición y funciones se tratan en el apartado 2.3 de este manual.
III. Diseño y contenido
III.1. Perspectiva clínica y de pacientes
Perspectiva clínica: Como norma general, para la elaboración de los contenidos de la HATDC se recomienda realizar una revisión sistemática (RS) de la literatura. Las recomendaciones de las GPC de buena calidad son una alternativa factible porque se basan en una revisión sistemática de la evidencia disponible sobre los riesgos y los beneficios de las diferentes alternativas. La información basada en la evidencia científica proporcionará los contenidos sobre la enfermedad, la prueba o el tratamiento de la HATDC.
Es recomendable realizar un guión con las preguntas que se quieren responder y contestarlas con la información sobre los beneficios y los riesgos de las diferentes opciones incluidas en la recomendación de la GPC. Las necesidades de información expresadas por los pacientes en publicaciones de carácter cualitativo también deberán ser consideradas cuando se formulen las preguntas, por lo que se recomienda contemplar este tipo de evidencia en la búsqueda de literatura.
Una vez que se dispone del borrador de contenidos de la HATDC, el grupo elaborador debe adaptarlo a los pacientes en términos de legibilidad y comunicación de riesgos (ver también apartados 2.1 y 3.3 de este manual).
Perspectiva de legibilidad: La legibilidad es la facilidad con que se puede leer y comprender un texto y es un elemento básico cuando se elaboran los contenidos orientados a pacientes4,5,6. En un sentido más amplio es la aptitud de un texto de ser leído fácil y cómodamente, en relación tanto a elementos tipográficos, como de presentación del escrito en la página, al estilo, a la claridad de la exposición, a la manera de escribir y al lenguaje utilizado7. Algunos elementos a considerar en términos de legibilidad para la elaboración de los contenidos de los pacientes pueden observarse en la tabla 3.4.1.

Comunicación de riesgos: Se trata de un componente esencial en el proceso de Toma de Decisiones Compartida con el paciente y está estrechamente relacionada con los conceptos de legibilidad y de competencia aritmética («numeracy«). La comunicación de riesgos se trata en el capítulo 2.2 de este manual.
Clarificación de valores: Existe evidencia científica que sugiere que las personas que se enfrentan a decisiones nuevas y complejas a menudo no tienen preferencias estables o claras. Uno de los objetivos de las HATDC es ayudar al paciente a clarificar sus valores personales y expectativas de resultado en colaboración con el profesional de la salud, de manera que se pueda establecer un plan de acción acorde con los deseos del paciente atendiendo a lo que es importante para sí mismo/a según el tipo de decisión que debe tomar, y el momento y estado psicológico en que se encuentre. En este sentido, es ideal que las HATDC puedan incluir ejercicios de clarificación de valores que pueden ser implícitos y no interactivos (por ejemplo, establecer una escala de calificación para cada opción con la finalidad de determinar la importancia de cada uno en relación con su decisión)8,9.
III.2. Formato y utilización:
Describir formato: Se debe justificar la elección del formato de presentación de los contenidos de la HATDC haciendo referencia a la disponibilidad de documentación detallada sobre el desarrollo del formato escrito de la HATDC (mensajes, guiones gráficos) y del formato audiovisual (vídeo, folleto, programa). Para más información sobre el formato, consultar el capítulo 2 de este manual.
Descripción explícita del momento de su uso: Se debe definir cómo y cuándo se distribuirá la HATDC a los pacientes y/o a los profesionales sanitarios, contemplando el formato (impreso, audiovisual, web, aplicaciones informáticas, debates, grupos educacionales y/o cualquiera de sus combinaciones), los métodos de distribución (en centros sanitarios, envío masivo de correos vía postal u online, servicio telefónico, …) y el ámbito de uso (atención primaria, especializada o comunitaria).
Descripción del desarrollo del prototipo de la HATDC: Se debe desarrollar un borrador de la HATDC que incluya un guion gráfico, un guión de textos, diseños web y recursos con suficiente grado de detalle del proceso de desarrollo.
IV. Pilotaje de campo con pacientes y profesionales sanitarios en un proceso iterativo
Desarrollar un pilotaje de la HATDC con las personas directamente involucradas en el proceso de desarrollo (pacientes/familiares, profesionales sanitarios y expertos) para recibir retroalimentación sobre la comprensibilidad (adecuado contenido, diseño y estructura) de la HATDC, su usabilidad (facilidad de uso) y viabilidad. La retroalimentación debe seguir varias fases, en un proceso iterativo, a través de grupos focales, entrevistas y la observación directa con pacientes y profesionales sanitarios. Tras esta fase de evaluación del diseño y aceptabilidad de la HATDC desarrollada, se realizarán las correcciones oportunos en dicho proceso iterativo de evaluación y se elaborará una propuesta de plan de revisión y actualización de la HATDC concordante con el documento de partida, tal y como se menciona en el apartado 3.3.3 este manual.
V. Pilotaje de campo con pacientes y profesionales sanitarios en condiciones reales
Por último y para evaluar su viabilidad, es deseable realizar pruebas de campo con pacientes, profesionales sanitarios y expertos que no hayan participado en el proceso de desarrollo de la HATDC en condiciones «reales».
Cuando sea posible y se disponga de los recursos y el tiempo necesarios, lo ideal sería realizar la evaluación de la efectividad de la HATDC en el contexto de un ensayo clínico.
Un resumen gráfico de este proceso de desarrollo de HATDC se puede observar en la Figura 3.4.1.
3.4.2.1 Elaboración de HATDC a partir de la observación de encuentros clínicos
Las HATDC elaboradas por medio de la observación directa del encuentro clínico tienen como objetivo facilitar el proceso de deliberación e interacción entre profesionales sanitarios y pacientes, de forma colaborativa10,11,12. Su metodología es similar a la ya descrita, sin embargo, al estar centradas en el encuentro clínico, el volumen de información necesario para trabajar la toma de decisiones con el paciente suele ser inferior.
Estas HATDC, generalmente, están más centradas en dar apoyo a la deliberación entre el profesional sanitario y los pacientes, pues los profesionales pueden ir incorporando información en la medida que sea necesaria a lo largo del proceso. Este tipo de herramientas demandan poco o ningún trabajo preparatorio por parte de los pacientes antes de acudir a la consulta.
Es un tipo de elaboración de HATDC que requiere que los profesionales sanitarios y los pacientes establezcan una conversación reposada, empática y productiva, en la que clarifiquen cuál es el problema y la mejor manera de afrontarlo. Las HATDC elaboradas siguiendo este proceso también incluyen las alternativas relevantes y es necesario entenderlas con los resultados de la investigación clínica para responder a la situación del paciente. Este proceso da lugar a herramientas con presentaciones gráficas de los beneficios y los riesgos de las diferentes propuestas en torno a las cuestiones que son relevantes para los pacientes.
La metodología propuesta por el equipo de la Clínica Mayo12 es la utilización de la observación directa (también puede ser una grabación de video de una consulta) de encuentros clínicos en atención primaria o especializada en las que se toman decisiones sobre el tratamiento. Además, utilizan información de los recursos y las preguntas que, tanto pacientes como clínicos, utilizaron en la interacción, las preocupaciones que mostraron cara a la deliberación, si se tomó alguna decisión y la forma en la que se hizo de manera coherente y cualquier cambio en la calidad de los cuidados o en la interacción personal entre pacientes y clínicos trabajando juntos.
Basándose en las observaciones de las interacciones y las reflexiones del equipo, se genera una lista de todos los datos necesarios para apoyar la conversación sobre el problema y caracterizar cuestiones como el riesgo del paciente y las alternativas para mitigarlo. Una vez que se cuenta con toda la información relevante, se crean lo que se denominan prototipos que se validan en las consultas y con grupos de pacientes. Los prototipos permiten evaluar las diferentes formas de presentación de la información (Figura 3.4.2).

Por ejemplo, en el caso de la Diabetes Mellitus Tipo 2 (DM2)10, el primer prototipo se centró en fichas sobre cada uno de los medicamentos y parece que no produjo el nivel de interacción deseado. Posteriormente, se desarrollaron fichas de carácter más narrativo y se volvieron a probar, así hasta crear un prototipo que, al testarlo con pacientes con DM2 se observó que generaba el nivel de deliberación deseado en la consulta para garantizar una toma de decisiones informada. En el herramienta sobre DM2, y tras probar diferentes prototipos, llegaron a la conclusión de que mejor que disponer de una ficha por cada medicamento, eran preferibles las fichas centradas en los temas relevantes como pérdida de peso y en cómo les afectaba cada uno de los diferentes medicamentos. Asimismo, es recomendable realizar un pilotaje con el prototipo final de la HATDC para evaluar su aceptabilidad.
Estas fichas cumplen con criterios IPDAS: proceso de desarrollo sistemático, presentación del conflicto de interés, uso de lenguaje común (incluidos elementos visuales), presentación de la información de una manera equilibrada que permite comparar las diferentes alternativas, y permite que el proceso de decisión sea informado y esté basado en los valores del pacientes.
3.4.4. Recursos tecnológicos para la elaboración de HATDC
3.4.4.1. Rejillas de opciones (option grids)
Las rejillas de opciones son un recurso originalmente diseñado en papel, aunque también se han realizado propuestas de versiones web2, para ayudar a los pacientes a comparar las diferentes opciones de tratamiento utilizando las preguntas más frecuentes que plantean ellos mismos con respuestas concisas basadas en la evidencia. Ésta se obtiene a partir de revisiones sistemáticas con el objetivo de obtener la mejor evidencia disponible para informar de las respuestas a las preguntas de los pacientes. El formato de la tabla proporciona una comparación de opciones (una página) breve, fácil de leer sencilla de utilizar (sólo toma unos pocos minutos). El objetivo es que sean lo suficientemente breves como para poder utilizarse en las consultas y faciliten un diálogo de mejor calidad entre pacientes y clínicos. Los pacientes la utilizan leyendo las preguntas y las respuestas incluidas y comparan los riesgos y los beneficios presentados para cada opción terapéutica. A los pacientes se les pide que identifiquen y resalten las preguntas o los problemas que más les interesan y que discutan estas preguntas en mayor detalle con su profesional sanitario13,14. Las Option Grids son un tipo de rejilla de opciones que pertenecen a la empresa EBSCO, la que ha desarrollado una versión web más interactiva y cuyo acceso requiere de suscripción y pago por el uso de algunas funcionalidades.
3.4.4.2. Aplicaciones tecnológicas de desarrollo de HATDC
Existen aplicaciones tecnológicas que facilitan la elaboración de HATDC a través de una plataforma que va mostrando los apartados que se deben cumplimentar, desde la población a la que va dirigida, las opciones clínicas contempladas y sus efectos en diferentes resultados de salud hasta la discusión y las referencias a incluir en la HATDC, pasando por la información clave, la adaptación y la ayuda a la toma de decisiones. Algunos ejemplos de estas aplicaciones son GRADEpro y MAGICapp.
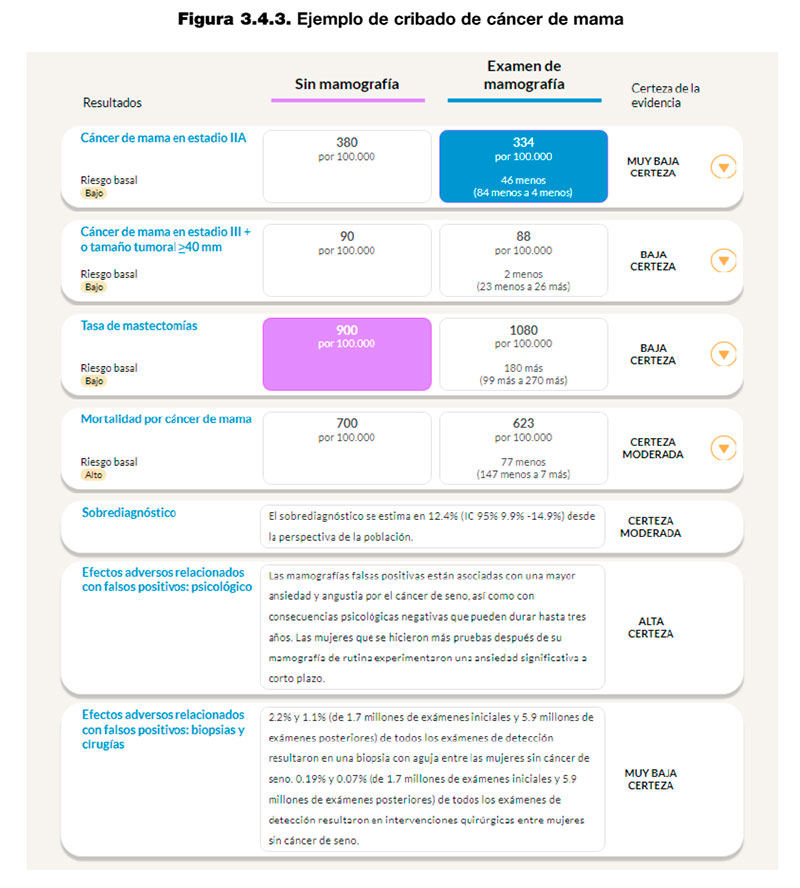
3.4.4.2.1. GRADEpro
El software GRADEpro (GRADE profiler) permite crear HATDC basadas en recomendaciones. Actualmente, esta funcionalidad es de pago. En la figura 3.4.3 aparece un ejemplo para el cribado de cáncer de mama.
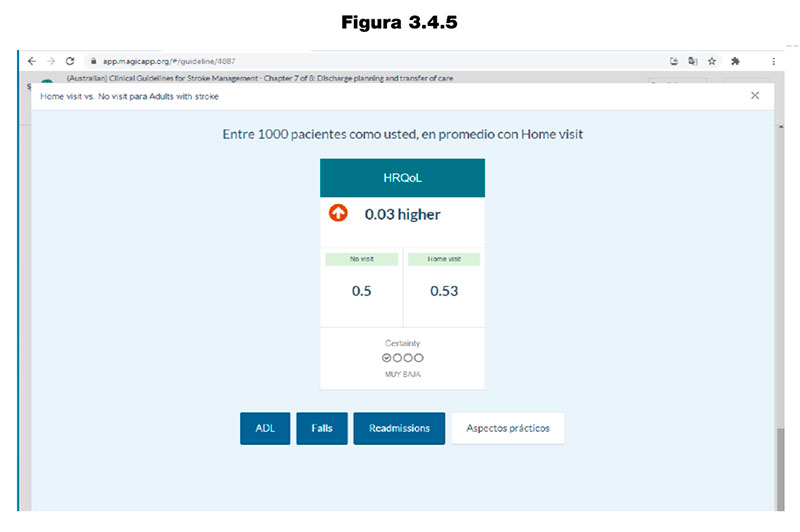
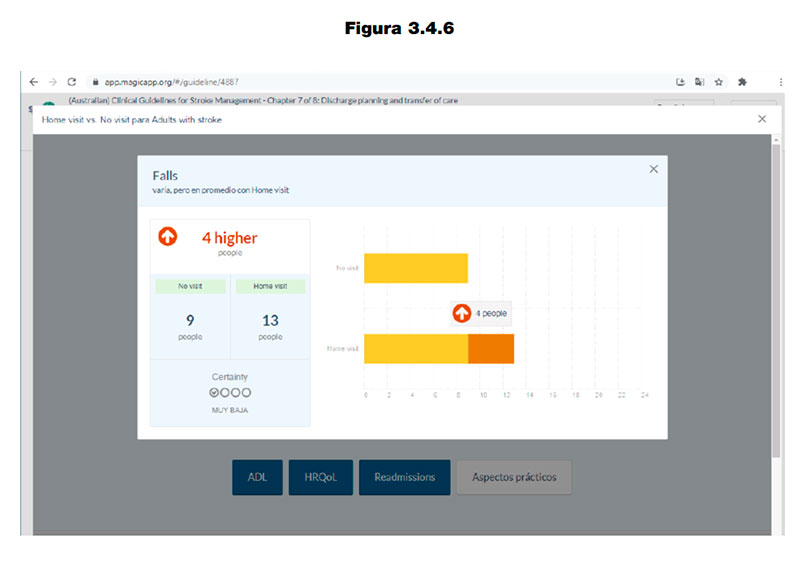
3.4.4.2.2. MAGICapp
- MAGICapp (Making GRADE the Irresistible Choice) (www.magicapp.org). Este software permite desarrollar las HATDC utilizando directamente las recomendaciones de las GPC y un sistema de apoyo a las decisiones con datos estructurados. Un ejemplo de este software sobre el manejo de ictus se muestra en las figuras 3.4.4 a 3.4.6, obtenidas tras acceder a la web de MAGICapp (https://app.magicapp.org/#/guideline/4887), seleccionar «Home assessment» y seguidamente de «Decision Aids«c.

______________________________________________________
c. Se recomienda consultar la guía de navegación de la web por posibles actualizaciones posteriores a la publicación de este manual.
3.4.5. Certificación de las HATDC
Debido al impacto que las HATDC tienen en las decisiones de los pacientes, debe tenerse especial cuidado en la calidad de los contenidos. Por ello, someter la HATDC a un proceso de certificación como un criterio de calidad es cada vez más habitual.
Una de las primeras propuestas es la elaborada en el entorno del grupo IPDAS (en capítulo 3.1 puede encontrar información más detallada sobre la herramienta IPDAS), que propuso la versión 4.0 como herramienta de certificación15. Son propuestas muy recientes, pero hay tres modalidades de certificación: a) en la que se acredita cada una de las HATDC con un procedimiento estandarizado (haciendo uso del IPDAS); b) en la que se acredita a los desarrolladores de guías clínicas (como es el caso de NICE); y c) una combinación de las dos como parece ser el caso de la propuesta de certificación del NHS. En EEUU hay experiencia de certificación en el Estado de Washington desde 2016 con la acreditación de las herramientas con un proceso estandarizado, sugiriendo una propuesta de certificación16.
Resumen de los aspectos clave
Bibliografía 3. Aplicabilidad de las HATDC a partir de las recomendaciones de las GPC / 3.4. Elaboración de novo de HATDC a partir de las recomendaciones de las GPC
1. Elwyn E, et al. Investing in Deliberation: A Definition and Classification of Decision Support nterventions for People Facing Difficult Health Decisions. Med Decis Making 2010;30:701.
2. Elwyn G, et al. How to develop web-based decision support interventions for patients: A process map. Patient Educ Couns (2010).
3. Montori VM, Kunneman M, Brito JP. Shared Decision Making and Improving Health Care: The Answer Is Not In. JAMA. 2017;318(7):617-618. doi:10.1001/jama.2017.10168.
4. Haute Autorité de Santé (HAS). Élaboration d’un document écrit d’information à l’intention des patients et des usagers du système de santé. Guide méthodologique [monografía Internet].
Cedex: Haute Autorité de Santé; 2008. Disponible en: http://www.has-sante.fr/portail/upload/docs/application/pdf/2009-10/elaboration_document_dinformation_des_patients_-_guide_methodologique.pdf.
5. Department of Health. Toolkit for producing patient information [Internet]. UK: NHS Institute for Innovation and Improvement; 2003. Disponible en: https://healthinnovationwessex.org.uk/img/projects/NHS%20Toolkit%20for%20producing%20patient%20information%20v2%20(2003)-1489154340.pdf.
6. Stableford S, Mettger W. Plain language: a strategic response to the health literacy challenge. J Public Health Policy. 2007;28(1):71-93.
7. Belart FV. La legibilidad: un factor fundamental para comprender un texto. Reflexiones en medicina de familia. Atención Primaria 2004;34(3):143-6.
8. Llewellyn-Thomas H. Values clarification. In: Shared decision making in health care: achieving evidence based patient choice. 2nd edition. G. Elwyn & A. Edwards. Oxford University Press; 2009, p. 123-33.
9. O’Connor AM, Llewellyn-Thomas H, Dolan J, Kupperman M. Clarifying and expressing values in PIDAS Collaboration Background Document [Internet]. O’Connor AM, Llewellyn-Thomas H and Stacey D eds.; 2005. Disponible en: http://ipdas.ohri.ca/IPDAS_Background.pdf.
10. Breslin M, Mullan RJ, Montori VM. The design of a decision aid about diabetes medications for use during the consultation with patients with type 2 diabetes. Patient Educ Couns Internet]. 2008 Dec [cited 2019 Sep 2];73(3):465-72. Available from: http://www.ncbi.nlm.nih.gov/pubmed/18771876.
11. Montori VM, Kunneman M, Brito JP. Shared Decision Making and Improving Health Care: The Answer Is Not In. JAMA. 2017;318(7):617-618. doi:10.1001/jama.2017.10168.
12. Zeballos-Palacios C, et al. Developing a Conversation Aid to Support Shared Decision Making: Reflections on Designing Anticoagulation Choice. Mayo Clinic Proceedings. 2019;94(4) 686-696.
13. Marrin K, Brain K, Durand M-A, Edwards A, Lloyd A, Thomas V, et al. Fast and frugal tools for shared decision-making: how to develop Option Grids. Eur J Pers Centered Healthc [Internet]. 2013 Jun 11 [cited 2019 Aug 2];1(1):240. Available from: http://ubplj.org/index.php/ejpch/article/view/65.
14. Seal, RP, Kynaston, J, Elwyn, G, & Smith, PEM (n.d.). Using an Option Grid in shared decision-making. https://doi.org/10.1136/practneurol-2013-000666.
15. Joseph-Williams N, Newcombe R, Politi M, Durand MA, Sivell S, Stacey D, O’Connor A, Volk RJ, Edwards A, Bennett C, Pignone M, Thomson R, Elwyn G. Toward Minimum Standards for Certifying Patient Decision Aids: A Modified Delphi Consensus Process. Medical Decision Making. 2014 34(6):699-710.
16. Elwyn G, Burstin H, Barry MJ, Corry MP, Durand MA, Lessler D, et al. A proposal for the development of national certification standards for patient decision aids in the US. Health Policy (New York) [Internet]. 2018 Jul 1 [cited 2019 Sep 2];122(7):703-6.






