2.3. Toma de decisiones compartida a partir de las recomendaciones
Pablo Alonso, Patricia Gavín, Nora Ibargoyen, Lilisbeth Perestelo-Pérez, Mar Trujillo-Martín
2.3.1. Introducción
Conseguir una vinculación real de la Toma de Decisiones Compartida (TDC) y las HATDC a las recomendaciones requiere integrar la adopción, adaptación o desarrollo de este tipo de herramientas en el proceso de elaboración de las GPC. Este trabajo es necesario planificarlo adecuadamente para invertir de manera eficiente los recursos disponibles. El primer paso es la identificación de las recomendaciones más sensibles a las preferencias de los pacientes para, a continuación, priorizar las recomendaciones para las que se buscarán, adoptarán, adaptarán o elaborarán de novo HATDC.
2.3.2. Identificación de recomendaciones que requieren TDC: factores relevantes en relación con los criterios que contemplan los marcos EtD (GRADE)
Según GRADE, las recomendaciones pueden ser clasificadas por su fuerza y dirección (ver figura 2.3.1). La fuerza de las recomendaciones, fuerte o condicional (también llamada débil), refleja el grado de certeza sobre el balance entre los efectos deseables y los efectos no deseables de una intervención recomendada en la población de interés. Por otro lado, la dirección de una recomendación puede ser a favor o en contra del uso de una intervención, en función, entre otros factores, del balance entre los efectos deseables y no desables1.

Todas las recomendaciones son susceptibles de ser utilizadas en un proceso de TDC. No obstante, las recomendaciones condicionales (o débiles) son las candidatas principales para llevar a cabo la toma de decisiones informada y compartida entre profesionales y pacientes2. Según GRADE, una recomendación condicional (o débil) se refiere a una recomendación según la cual las consecuencias deseables probablemente superan a las consecuencias no deseables (recomendación condicional a favor de una intervención) o los efectos no deseables probablemente son mayores que las consecuencias deseables (recomendación condicional en contra de una intervención), pero con una incertidumbre apreciable. Existe un tercer escenario en el cual la diferencia entre las consecuencias deseables e indeseables no favorece a ninguna de las intervenciones en particular, lo que puede generar una recomendación condicional (o débil) que presente las diferentes alternativas a las que pueda optar el paciente, sin decantarse por una en concreto (recomendación ni a favor ni en contra de las intervenciones). Cuanto mayor es la incertidumbre respecto a las consecuencias que condicionan la fuerza y dirección de la recomendación, más probable será que una recomendación sea condicional (o débil) y que la decisión sea subsidiaria de un proceso de TDC.
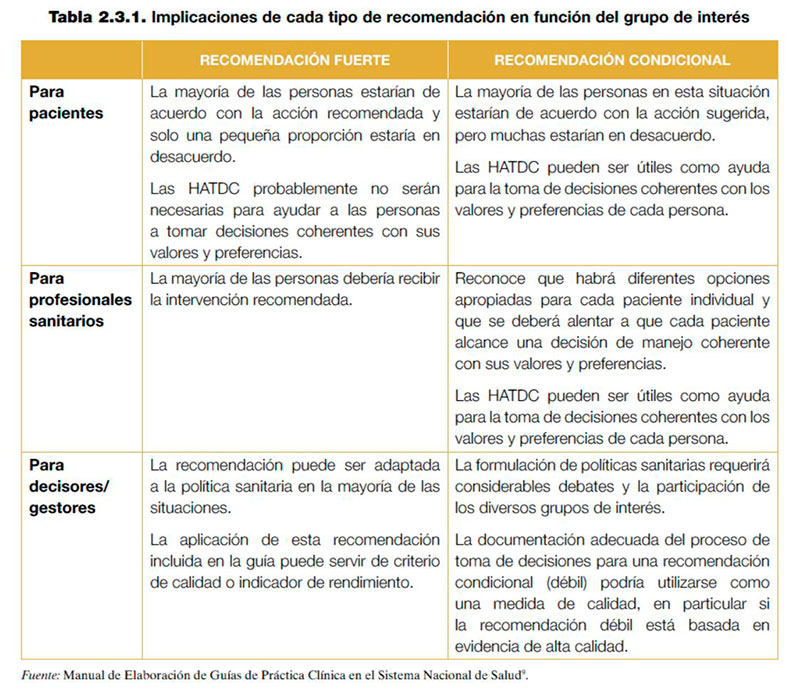
Una recomendación condicional (o débil) implica que no todos los pacientes se beneficiarán de la acción recomendada. Desde el punto de vista de los pacientes, una recomendación condicional (o débil) implica que un mayor porcentaje de las personas en esta situación estaría de acuerdo con la acción sugerida, aunque muchas otras estarían en desacuerdo. Por ello, es en este contexto donde las HATDC pueden ser especialmente útiles para que los pacientes alcancen una decisión de manejo coherente con sus valores y preferencias. En la Tabla 1 se describen las implicaciones de cada tipo de recomendación para pacientes, profesionales sanitarios y decisores/gestores.
De todos los factores que condicionan la fuerza y la dirección de las recomendaciones, aquellos que se relacionan con la TDC son los siguientes3,4:
- Calidad de la evidencia científica: si la calidad de la evidencia científica no es alta, la confianza en los resultados tampoco lo será. Por ello, la fuerza con la que se formule una recomendación también disminuirá, siendo más probable que se trate de una recomendación condicional (o débil).
- Valoración de los desenlaces por parte de los pacientes: en determinados escenarios, la incertidumbre sobre cómo valoran los principales desenlaces los pacientes o aquellos afectados por la recomendación puede ser una razón para no realizar una recomendación fuerte. Lo mismo puede ocurrir si existe una variabilidad importante sobre cómo los pacientes valoran los desenlaces.
- Balance entre beneficios y riesgos: el balance entre los beneficios y los riesgos de una intervención puede ser o no favorable. Cuanto mayor sea la diferencia entre los beneficios y los riesgos, más probable será que se formule una recomendación fuerte a favor o en contra de dicha intervención. Por el contrario, cuanto menor sea la diferencia más probable será que se formule una recomendación condicional (o débil).
- Coste para el paciente: cuanto mayor sea el coste de la intervención para los pacientes, más probable es que se formule una recomendación condicional (o débil).
- Aceptabilidad, equidad y factibilidad: la incertidumbre o variabilidad sobre la aceptabilidad de la intervención por parte de los grupos de interés (p.ej. cuidadores) serán otros de los factores a tener en cuenta. Asimismo, la factibilidad (p.ej. la imposibilidad de que una persona se desplace a realizar rehabilitación) y la probabilidad de que se produzcan situaciones de falta de equidad (grupos desfavorecidos) en el acceso a la intervención son factores a tener también en cuenta.
2.3.2.1. Casos de uso: identificación de recomendaciones que requieren una HATDC
A continuación, se exponen dos casos para ejemplarizar los factores que el Grupo Elaborador de la Guía (GEG), tuvo en cuenta en cada caso a la hora de formular recomendaciones condicionales (o débiles). El primer ejemplo ilustra el balance entre los beneficios y los riesgos de la intervención como factor responsable de la formulación de una recomendación condicional (o débil). El segundo, muestra cómo la variabilidad en la valoración de los desenlaces por parte de los pacientes dio lugar a la formulación de una recomendación condicional (o débil).
1) Guía Europea de Cribado y Diagnóstico de Cáncer de Mama5
Pregunta: ¿Deberían someterse al cribado de cáncer de mama mujeres mayores de 69 años sin un riesgo alto de padecer esta enfermedad?
Recomendación: «Para mujeres asintomáticas entre 70 y 74 años y con un riesgo medio de cáncer de mama, el grupo elaborador de guías de la Iniciativa de la Comisión Europea sobre el cáncer de mama sugiere el cribado por mamografía frente al no cribado por mamografía, en el contexto de un programa estructurado de cribado (recomendación condicional, confianza moderada en la evidencia).
Explicación: La recomendación condicional, en vez de fuerte, a favor del cribado por mamografía se debe a que, a pesar de existir evidencia de calidad moderada sobre los efectos favorables del cribado en la salud de las mujeres, existe incertidumbre o variabilidad importante sobre cómo éstas valoran los principales desenlaces de interés.
2) Guía de la Sociedad Americana de Hematología para el Manejo del Tromboembolismo Venoso: Profilaxis en Pacientes Hospitalizados y no Hospitalizados6
Pregunta: ¿Se debería utilizar medias de compresión graduada, HBPM (heparina de bajo peso molecular) o el ácido acetilsalicílico frente a la no profilaxis del tromboembolismo venoso (TEV) en viajeros de larga distancia (más de cuatro horas)?
Recomendación: En viajeros de larga distancia (más de cuatro horas) sin factores de riesgo de TEV, el GEG de la guía sugiere no utilizar medias de compresión graduada, HBPM o aspirina para la profilaxis de TEV (recomendación condicional, muy baja confianza en la evidencia sobre los efectos).
Nota: las personas sin factores de riesgo conocidos que pongan en valor la prevención del TEV pueden decidir utilizar medias de compresión graduadas (que también reducen el edema).
Explicación: El GEG decidió que, en general, para todas las intervenciones, las consecuencias no deseables eran mayores que las deseables, por lo que realizaron recomendaciones en contra de su uso, a excepción de los pacientes con factores de riesgo de TEV. Las personas sin factores de riesgo de TEV conocidos que den mucha importancia a la prevención de un TEV pueden decidir utilizar medias de compresión graduadas. En el caso de la HBPM y la aspirina, para las personas con riesgo sustancialmente aumentado de TEV (por ejemplo, cirugía reciente, historia previa de TEV, terapia de sustitución hormonal, mujeres embarazadas o tras postparto, malignidad activa o dos o más factores de riesgo de TEV) pueden presentar más beneficios que riesgos para la salud.
2.3.3. Priorización de las recomendaciones que requieren TDC
Dado que, en general, no será posible adoptar, adaptar o desarrollar una HATDC para cada una de las recomendaciones en las que se reconoce la necesidad de un proceso de TDC, su desarrollo se beneficiaría de un proceso estructurado y explícito de priorización, teniendo en cuenta los recursos y el tiempo disponible.
2.3.3.1. Criterios de priorización de las recomendaciones
Para priorizar las recomendaciones en las cuales elaborar una HATDC, se debe determinar cuál será el valor añadido de una HATDC a la hora de poner en práctica cada recomendación, teniendo en cuenta el potencial beneficio sobre los pacientes, así como las prioridades para el Sistema Nacional de Salud (SNS). A continuación, se describen, sin un orden en particular, los factores a considerar para la priorización7,8:
- Si existen riesgos y beneficios similares entre las opciones y las preferencias del paciente, siendo éste el principal factor determinante para la priorización.
- La urgencia de la atención médica requerida. Cuanto más urgente sea la intervención, menos sensible a las preferencias será una recomendación.
- El grado de variabilidad en la valoración que hacen los pacientes de las medidas de resultado importantes para ellos (morbilidad, calidad de vida, etc.). Cuanto mayor sea la diferencia en la valoración de las medidas de resultado, más sensible será una recomendación a las preferencias.
- La complejidad potencial del proceso de TDC derivada del número de opciones entre las cuales elegir. Cuando hay más opciones entre las que elegir, más sensible será una recomendación a las preferencias.
- Si la decisión es de alto riesgo (i.e., cuando es bastante probable que conlleve consecuencias vitales o dramáticas para el paciente), más sensible será una recomendación a las preferencias.
- Grado de generalización de la evidencia (i.e., los resultados obtenidos en la muestra estudiada son extrapolables a otras poblaciones distintas). Cuanto menos generalizable sea la evidencia, más sensible será una recomendación a las preferencias.
- El grado de afectación de la calidad de vida del paciente debido a los efectos secundarios. Cuanto mayor sea el número y la gravedad de los efectos secundarios, más sensible será una recomendación a las preferencias.
- El grado de discrepancia entre lo que los cuidadores piensan que es la mejor opción para los pacientes y lo que los pacientes adecuadamente informados decidirían por sí mismos. Cuanto mayor sea la diferencia, más sensible será una recomendación a las preferencias.
- La existencia de una variación injustificada en el acceso a las diferentes opciones debido a la presencia de diversidad cultural, sociodemográfica, funcional, económica, etc.
- La utilidad que podría tener una representación gráfica de las opciones con sus respectivos riesgos y beneficios para el paciente.
- El nivel de prioridad para el SNS (p.ej., la frecuencia con la que los pacientes o usuarios de los servicios puedan enfrentarse a la decisión).
En función de estos criterios, se podrá asignar a cada HATDC potencial una prioridad baja, media o alta. En el anexo 1 se facilita una plantilla para la evaluación de estos criterios.
2.3.3.2. Proceso de priorización de las recomendaciones durante la elaboración o actualización de GPC
Es importante integrar el proceso de identificación y priorización de las recomendaciones más sensibles a la TDC desde las fases iniciales del desarrollo de las GPC. Esta estrategia facilitará la tarea de decidir cuándo elaborar HATDC vinculadas a recomendaciones concretas. También favorece el proceso de TDC al beneficiarse de la colaboración de las profesionales y pacientes que participan en la elaboración de la GPC, potenciales usuarios diana de las HATDC. Finalmente, hace posible la publicación de las HATDC al mismo tiempo que las GPC7,8.
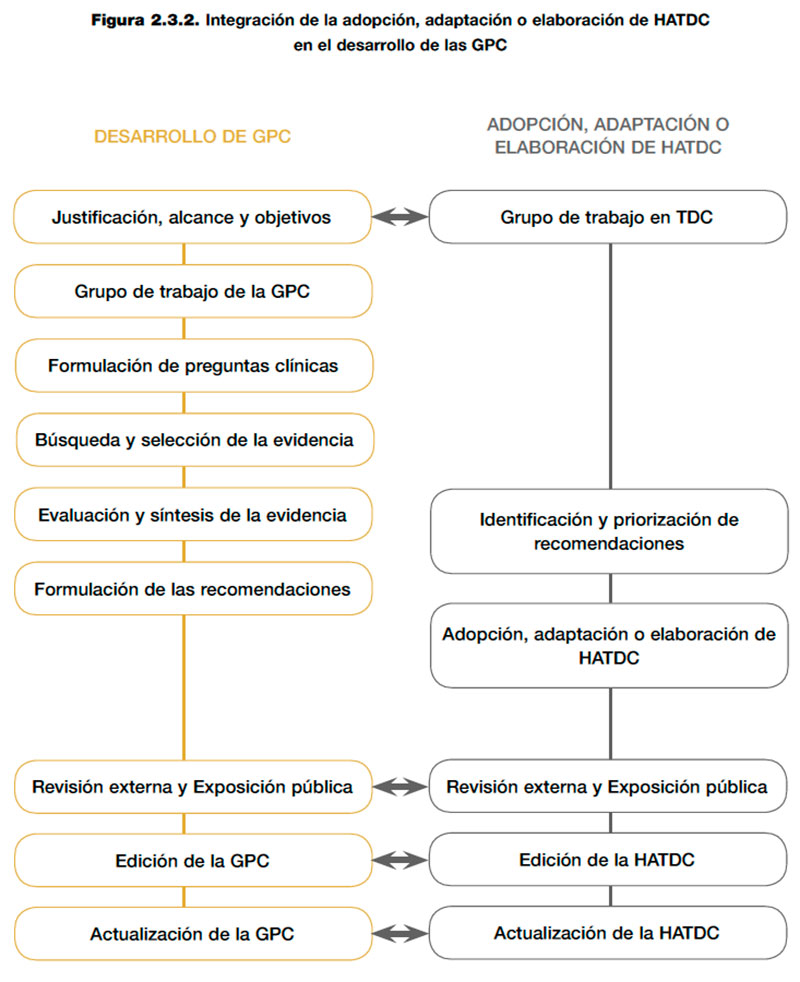
En la figura 2.3.2 se muestra un esquema que incorpora el proceso de priorización de las recomendaciones y de adopción, adaptación o elaboración de HATDC a las diferentes fases del desarrollo de una GPC, que se describen en detalle en el Manual de Elaboración de Guías de Práctica Clínica en el Sistema Nacional de Salud9.
1) Constitución del grupo de trabajo en TDC
El GEG, encargado de evaluar la evidencia y formular las recomendaciones, desempeñará la tarea de identificación y priorización de recomendaciones con una mayor necesidad de ser complementadas con una HATDC. Para ello, es necesaria la creación de un grupo de trabajo en TDC dentro del GEG.
- Composición del grupo de trabajo en TDC:
Deberá contar, al menos, con un paciente o representante de ellos, dos profesionales sanitarios con perfiles relevantes diferentes (p.ej., profesionales de medicina, enfermería o psicología) y una persona experta en metodología y en el modelo de atención centrada en la persona, TDC y/o desarrollo de HATDC. Según las áreas temáticas que aborde la GPC, el número de los integrantes del grupo puede aumentar para incorporar más perfiles profesionales (i.e., trabajadores sociales, expertos en aspectos éticos/legales…) o un mayor número de pacientes. - Tareas del grupo de trabajo en TDC:
La principal tarea del grupo de trabajo en TDC es llevar a cabo la identificación y priorización de las recomendaciones según su sensibilidad a la TDC. Además, este grupo colaborará con el equipo metodológico de la GPC en la adopción, adaptación o desarrollo de las HATDC, así como para refinar los contenidos y formatos de las mismas (para más información, consultar los capítulos de adopción, adaptación y elaboración de HATDC de este manual).
2) Dinámica de trabajo durante la elaboración de la GPC
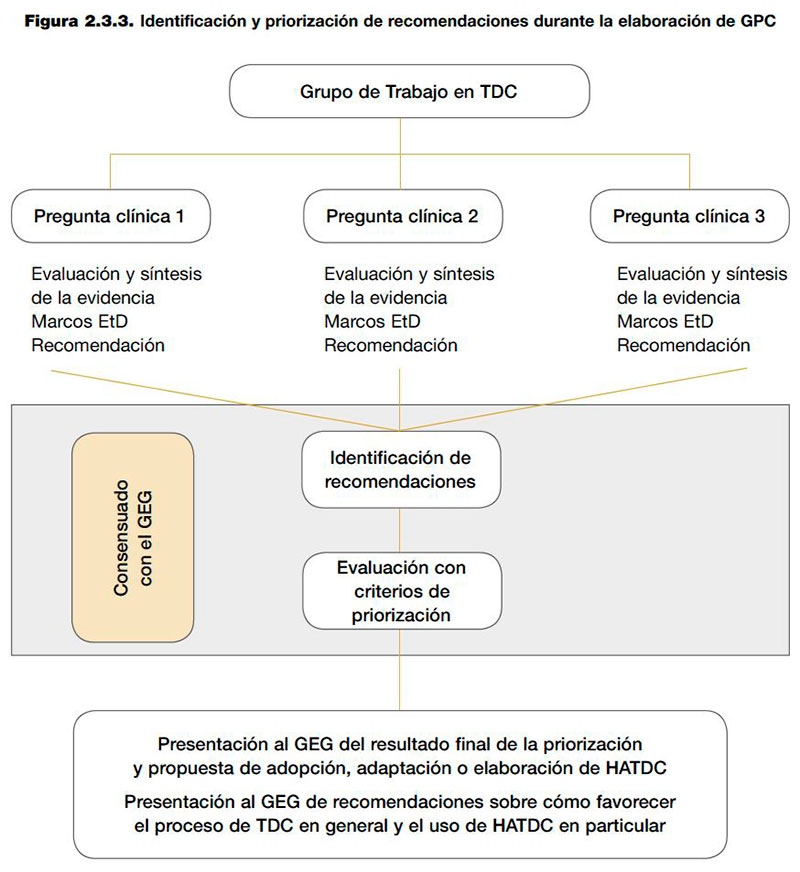
Como se comenta en el apartado 1, el grupo de trabajo en TDC está formado por una parte de los integrantes del GEG y se debe constituir idealmente durante la celebración de la primera reunión del GEG9. La persona experta en metodología deberá proporcionar la formación e información necesaria al resto del grupo de trabajo en TDC (identificación de las recomendaciones y criterios de priorización, apartados 2.3.2 y 2.3.3.1) para examinar de manera periódica las potenciales recomendaciones e identificar y priorizar aquellas que sean más sensibles a la TDC. Esta monitorización se lleva a cabo de manera continuada, al mismo tiempo que se evalúa la evidencia, se desarrolla cada marco de la Evidencia a la Decisión (EtD) y, finalmente, se formulan las recomendaciones. El grupo de trabajo en TDC realiza una evaluación inicial y preselección de las recomendaciones identificadas en cada pregunta clínica mediante los criterios de priorización (apartado 2.3.3.1), la cual se presenta y consensua con el GEG. Una vez finalizado el proceso de monitorización y preselección con todas las preguntas, el grupo de trabajo TDC presenta al GEG una propuesta final justificada sobre la necesidad a adoptar, adaptar o elaborar HATDC vinculadas a recomendaciones concretas, teniendo en cuenta el tiempo y los recursos disponibles. En la figura 2.3.3 se representa la dinámica de trabajo propuesta.
Por otra parte, si existe la posibilidad de vincular una HATDC a una recomendación en las fases iniciales del desarrollo de la GPC, el GEG puede tomar la decisión de iniciar la adopción, adaptación o elaboración de la HATDC antes de finalizar la formulación de todas las recomendaciones. En aquellos casos en los que no sea posible llevar a cabo un proceso de adopción, adaptación o desarrollo de una HATDC (p.ej., recursos limitados), se propone añadir a la GPC una sección sobre aspectos específicos que favorecen el proceso de TDC. El objetivo sería proporcionar pautas a los profesionales para facilitar el proceso de deliberación en el encuentro clínico.
Resumen de los aspectos clave
Bibliografía 2. La TDC derivada de las recomendaciones de las GPC / 2.3. Toma de Decisiones Compartida a partir de las recomendaciones
1. Schünemann H, Brożek J, Guyatt G, Oxman A, editors. GRADE handbook for grading quality of evidence and strength of recommendations: Updated October 2013 [Internet]. The GRADE Working Group; 2013 [citado 24 febrero 2021]. Disponible en: guidelinedevelopment.org/handbook.
2. Perestelo-Pérez L, Salcedo-Fernández F, Toledo-Chávarri A, Álvarez-Pérez Y, Vicente-Edo J, Abt-Sacks A, et al. Desarrollo de herramientas de ayuda para la toma de decisiones compartida derivadas de las recomendaciones de las guías de práctica clínica. Ministerio de Sanidad, Servicios Sociales e Igualdad. Servicio de Evaluación del Servicio Canario de la Salud; 2017. Informes de Evaluación de Tecnologías Sanitarias.
3. Alonso-Coello P, Schünemann HJ, Moberg J, Brignardello-Petersen R, Akl EA, Davoli M, Treweek S, Mustafa RA, Rada G, Rosenbaum S, Morelli A, Guyatt GH, Oxman AD; el GRADE Working Group. Marcos GRADE de la evidencia a la decisión (EtD): un enfoque sistemático y transparente para tomar decisiones sanitarias bien informadas. 1: Introducción. Gac Sanit. 2018;32(2):166.e1-166.e10.
4. Alonso-Coello P, Oxman AD, Moberg J, Brignardello-Petersen R, Akl EA, Davoli M, Treweek S, Mustafa RA, Vandvik PO, Meerpohl J, Guyatt GH, Schünemann HJ; el GRADE Working Group. Marcos GRADE de la evidencia a la decisión (EtD): un enfoque sistemático y transparente para tomar decisiones sanitarias bien informadas. 2: Guías de práctica clínica. Gac Sanit. 2018;32(2):167.e1-167.
5. European guidelines on breast cancer screening and diagnosis [Internet]. European Commission; [actualizado 5 mayo 2020]. Screening ages and frequencies: Women aged 70-74. Disponible en: https://healthcare-quality.jrc.ec.europa.eu/european-breast-cancer-guidelines/screening-ages-and-frequencies#recs-group-70-74.
6. Schünemann HJ, Cushman M, Burnett AE, Kahn SR, Beyer-Westendorf J, Spencer FA, Rezende SM, Zakai NA, Bauer KA, Dentali F, Lansing J, Balduzzi S, Darzi A, Morgano GP, Neumann I, Nieuwlaat R, Yepes-Nuñez JJ, Zhang Y, Wiercioch W. American Society of Hematology 2018 guidelines for management of venous thromboembolism: prophylaxis for hospitalized and nonhospitalized medical patients. Blood Adv. 2018;2(22):3198-3225.
7. National Institute for Health and Care Excellence. NICE decision aids: process guide [Internet]. NICE; 2018 [citado 24 febrero 2021]. Disponible en: https://www.nice.org.uk/Media/Default/About/what-we-do/our-programmes/nice-guidance/shared-decision-making/decision-aid-process-guide.pdf.
8. Tool for guidelines and shared decision making in practice. En: Hilbink M, Ouwens M, Kool T. De HARING-tools. IQ Healthcare; 2013, p. 133-142.
9. Grupo de trabajo para la actualización del Manual de Elaboración de GPC. Elaboración de Guías de Práctica Clínica en el Sistema Nacional de Salud. Actualización del Manual Metodológico
[Internet]. Madrid: Ministerio de Sanidad, Servicios Sociales e Igualdad; Zaragoza: Instituto Aragonés de Ciencias de la Salud (IACS); 2016 [citado 24 febrero 2020]. Disponible en: [http://portal.guiasalud.es/wp-content/uploads/2019/01/manual_gpc_completo.pdf].






