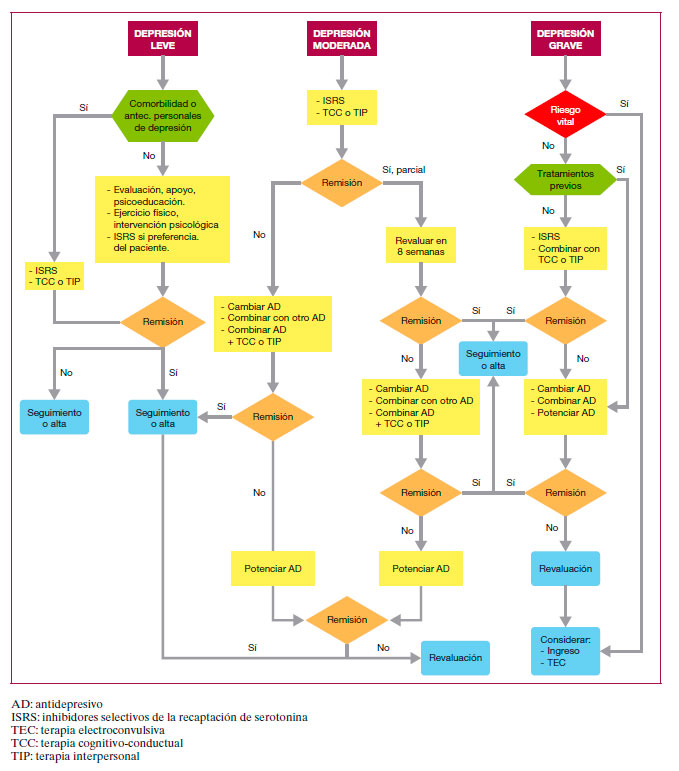
Notas del algoritmo
1. Generales
- El tratamiento de la depresión en el adulto debería ser integral y abarcar todas las intervenciones psicoterapéuticas, psicosociales y farmacológicas que puedan mejorar el bienestar y la capacidad funcional.
- Se recomienda que el manejo de la depresión en el adulto se realice siguiendo un modelo de atención escalonado, de forma que las intervenciones y tratamientos se vayan intensificando según el estado y la evolución del paciente.
- El manejo de la depresión debería incluir:
- Psicoeducación
- Apoyo individual y familiar
- Coordinación con otros profesionales
- Atención a las comorbilidades
- Monitorización regular del estado mental
2. El modelo escalonado en el tratamiento de la depresión
Para la implementación del modelo escalonado de tratamiento es necesario establecer tres niveles de tratamiento: en el primer nivel se abordará el tratamiento de la depresión leve, basado fundamentalmente en psicoeducación, apoyo, ejercicio físico e intervenciones psicológicas. El segundo nivel de tratamiento se dirige a la depresión moderada, y se basa principalmente en el tratamiento farmacológico o intervenciones psicológicas. El tercer nivel es el de la depresión grave o resistente, en el que los tratamientos principales son el combinado (antidepresivos + psicoterapia) y/o las estrategias farmacológicas en depresión resistente. Cuando estas opciones no han sido efectivas, es necesario valorar el ingreso hospitalario y la terapia electro-convulsiva.
3. Evaluación de la gravedad y monitorización de la respuesta al plan de tratamiento
La evaluación se realizará basándose fundamentalmente en la entrevista clínica, aunque el uso de instrumentos de evaluación puede aportar información complementaria. La gravedad del episodio dependerá de los siguientes criterios:
- Duración, número e intensidad de los síntomas.
- Insuficiente respuesta al tratamiento.
- Comorbilidad
- Antecedentes personales de depresión.
- Ideación suicida o conducta suicida, síntomas psicóticos, bajo apoyo social, discapacidad.
La frecuencia de la evaluación y monitorización de síntomas debería realizarse en función de la gravedad del cuadro, comorbilidad asociada, cooperación con el tratamiento, apoyo social y frecuencia y gravedad de los efectos secundarios del tratamiento prescrito. Es aconsejable que todos los pacientes con depresión moderada tratados con fármacos sean valorados nuevamente antes de 15 días tras la instauración del tratamiento, y antes de 8 días en el caso de depresión grave. El seguimiento de los pacientes con tratamiento farmacológico ha de ser estrecho, al menos las 4 primeras semanas. Se considera fase aguda del tratamiento a las primeras 8-12 semanas, en la que el objetivo es la remisión de los síntomas y la recuperación de la funcionalidad. La fase de mantenimiento es la que ocupa de los 6-24 meses en la que se deberá restaurar el funcionamiento previo y prevenir la recurrencia. En cada revisión se evaluará la respuesta, adherencia al tratamiento, efectos secundarios y riesgo de suicidio.
4. Derivación desde atención primaria
La decisión sobre la derivación a otro dispositivo desde atención primaria se realizará siguiendo los criterios de gravedad previamente descritos y cuando:
- Riesgo de suicidio o heteroagresividad
- Episodio depresivo grave con síntomas psicóticos
- Sospecha de bipolaridad
- Depresión moderada de alta recurrencia
- Episodios depresivos prolongados
- Abuso de sustancias
- Negación del trastorno
- Tras dos o más intentos fallidos de tratamiento
- Cuando el cuadro plantea dudas diagnósticas o terapéutica
El carácter de dicha derivación (urgente, preferente u ordinaria) se realizará mediante la valoración global de dichos criterios, la sintomatología del paciente y teniendo en cuenta el tiempo que puede dilatarse la atención. La derivación se realizará de forma urgente:
- Ante un episodio de depresión grave con síntomas psicóticos
- En caso de elevado riesgo de suicidio (conducta autolítica grave reciente, plan de suicidio elaborado, expresión de intencionalidad suicida que se mantenga al final de la entrevista, situación sociofamiliar de riesgo o falta de apoyo)
La derivación podrá ser preferente:
- Ante sospecha de bipolaridad y/o riesgo de suicidio (ideación suicida sin ninguno de los criterios anteriores y alivio tras la entrevista, intención de control de impulsos suicidas, aceptación del tratamiento y medidas de contención pactadas y apoyo sociofamiliar efectivo).
En todos los casos, los motivos de la derivación deberán ser registrados en la historia clínica.






